Diabetes mellitus - Ursachen, Formen, Symptome, Behandlung und mögliche Folgeerkrankungen
Diabetes mellitus bzw. die Zuckerkrankheit beschreibt eine Stoffwechselstörung, bei der durch die Bauchspeicheldrüse zu wenig Insulin gebildet wird. Je nach Form des Diabetes mellitus gibt es verschiedene auslösende Ursachen. Dadurch ist auch der Verlauf unterschiedlich. Man unterscheidet Typ 1- sowie Typ 2-Diabetes. Informieren Sie sich hier ausführlich über Diabetes mellitus.
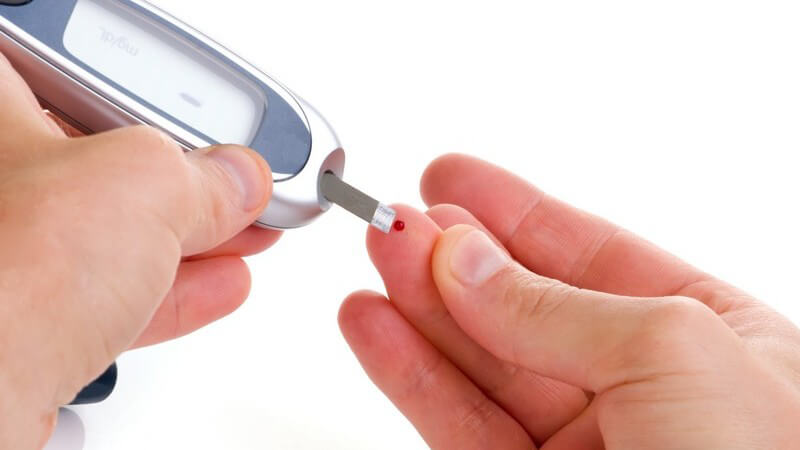
Krankheitsbild Diabetes
Bei Diabetes mellitus, auch Zuckerkrankheit genannt, handelt es sich um eine Stoffwechselstörung. Dabei bildet die Bauchspeicheldrüse (Pankreas) nicht genügend von dem Hormon Insulin.
Typ 1-Diabetes
Diabetes mellitus ist in der heutigen Zeit weit verbreitet. Besonders betroffen von der Zuckerkrankheit sind ältere Menschen.
So steigt das Risiko an Diabetes mellitus zu erkranken mit zunehmendem Lebensalter. Während bei Menschen über 50 Jahren etwa ein bis zwei Prozent betroffen sind, ist dies bei Personen über 70 Jahren sogar bei rund 20 Prozent der Fall.
Typ-1-Diabetes tritt deutlich seltener auf als Typ-2-Diabetes. So leidet nur ungefähr jeder zwanzigste Diabetiker unter Typ 1. Allerdings kommt Typ 1 häufiger bei jungen Menschen unter 25 Jahren vor.
Diabetes Typ 1 zählt man zu den Autoimmunkrankheiten. Das bedeutet, dass die Insulin produzierenden Zellen der Bauchspeicheldrüse (Pankreas) von so genannten Antikörpern, also körpereigenen Abwehrstoffen, angegriffen und zerstört werden.
Das Hormon Insulin wird jedoch von sämtlichen Zellen des Organismus benötigt, damit diese in der Lage sind, Glukose (Zucker) in die Blutbahn aufzunehmen. In der Zelle kommt es dann zum Verbrennen des Zuckers, um Energie zu gewinnen. Die Zerstörung der Bauchspeicheldrüsenzellen nimmt meist viele Jahre in Anspruch, manchmal können aber bereits vor dem Ausbruch der Zuckerkrankheit Antikörper gegen die Drüsenzellen festgestellt werden.
Typ 2-Diabetes
Kommt es zur Zuckerkrankheit, ist der Körper nicht in der Lage Kohlenhydrate wie Zucker richtig zu verwerten, was einen erhöhten Blutzuckerspiegel zur Folge hat. Da Diabetes Typ 2 schleichend beginnt, kann die Krankheit meist erst sehr spät festgestellt werden.
Diabetes mellitus ist eine weit verbreitete Krankheit. So leiden auf der gesamten Welt rund 194 Millionen Menschen unter der Zuckerkrankheit, was 5,1 Prozent der erwachsenen Weltbevölkerung entspricht. Allein in Deutschland sind rund sechs Millionen Menschen von Diabetes betroffen.
Während Typ-1-Diabetes eher selten auftritt, leiden mehr als 90 Prozent der Diabetiker an Typ-2-Diabetes. Als Vorstufe zu Diabetes Typ 2 gilt die pathologische Glukoseintoleranz. In diesem Fall können die Kohlenhydrate vom Organismus nicht richtig verwertet werden. Begleitet wird die pathologische Glukoseintoleranz meist durch
- hohe Blutfettwerte
- Bluthochdruck
- erhöhte Harnsäurewerte und
- Übergewicht.
Als Diabetes Typ 3 werden sämtliche anderen Diabetesformen bezeichnet, während es sich bei Typ 4 um eine Schwangerschaftsdiabetes handelt.
Verbreitung von Diabetes
Auf der Welt leiden ungefähr 171 Millionen Menschen unter der Zuckerkrankheit. Besonders häufig kommt die Stoffwechselstörung in den Industrieländern vor, während sie in den ärmeren Entwicklungsländern kaum auftritt. Bei rund 90 Prozent aller Diabetiker liegt Diabetes mellitus Typ 2 vor.
Ursachen - Wie kommt es zu Diabetes?
Bei den Ursachen für Diabetes kommt es darauf an, um welchen Typ der Erkrankung es sich handelt.
Ursachen von Typ 1-Diabetes
Der jugendliche Typ 1-Diabetes wird möglicherweise vererbt. Die Typ-1-Diabetes wird mit einer Wahrscheinlichkeit von 5 Prozent von einem Elternteil auf das Kind vererbt.
Wenn beide Eltern erkrankt sind, erhöht sich das Risiko einer Vererbung auf bis zu 25 Prozent. Ob die Krankheit letztendlich ausbricht, hängt von unterschiedlichen Faktoren ab.
Allein die Erbanlage ist jedoch noch nicht ausreichend, um an dieser Diabetesform zu erkranken. Gleichzeitig muss der Körper auch in Kinderjahren eine Erkrankung durchgemacht haben (wie bei Masern), die im Körper eine Autoimmunreaktion auslöst. Dadurch werden die Insulin produzierenden Zellen über Monate und Jahre hinweg zerstört. Hauptverantwortlich sind die Inselzell-Antikörper (ICA), Insulin-Autoantikörper (IAA), Antikörper gegen die Tyrosinkinase IA-2 und die Antikörper gegen das Enzym Glutamatdecarboxylase (GADA).
Wodurch die Fehlfunktion des körpereigenen Immunsystems entsteht, ließ sich bislang noch nicht klären. Es wird angenommen, dass eine Ähnlichkeit zwischen den Bauchspeicheldrüsenzellen und bestimmten Viren oder Bakterien besteht.
Deshalb zerstört der Organismus nicht nur die Krankheitserreger, sondern auch die eigenen Körperzellen. Darüber hinaus wird vermutet, dass auch die Ernährungsgewohnheiten zum Entstehen von Typ-1-Diabetes beitragen.
Ursachen von Typ 2-Diabetes
Verursacht wird Typ-2-Diabetes mellitus vor allem durch zwei Faktoren. Zum einen besteht eine Insulinresistenz und zum anderen liegt ein Mangel an Insulin vor. Bei Insulin handelt es sich um ein Hormon, das in der Bauchspeicheldrüse hergestellt wird.
Die Produktion des Hormons hängt ab von der Nahrungsaufnahme. Das heißt, je mehr ein Mensch isst, desto mehr Insulin stellt der Organismus her. Sämtliche Zellen des Körpers benötigen Insulin, damit sie in der Lage sind Glukose, also Zucker, aus der Blutbahn aufzunehmen.
Zunächst kann die geringe Empfindlichkeit der Körperzellen gegenüber Insulin noch durch eine Mehrproduktion des wichtigen Enzyms ausgeglichen und so der Blutzuckerspiegel relativ konstant gehalten werden. Irgendwann erschöpft sich die Produktion von Insulin jedoch und es entsteht ein überhöhter Blutzuckeranstieg nach dem Verzehr von Zucker und schließlich die Typ-2-Diabetes.
Im Normalfall wird vom Körper nach einer Mahlzeit rasch Insulin ausgeschüttet, damit der aufgenommene Zucker in die Körperzellen gelangt. Im Falle von Diabetes Typ 2 können die Zellen das Insulin nicht mehr genau erkennen, weshalb sie nur schwach darauf reagieren.
Dies hat zur Folge, dass die Bauchspeicheldrüse vermehrt Insulin herstellt, damit die Insulinresistenz ausgeglichen werden kann. Gesteigert wird die Insulinresistenz noch durch Übergewicht und Bewegungsmangel.
Der Typ 2-Diabetes entsteht hauptsächlich durch jahrelange falsche Ernährung. Typ 2-Diabetiker sind fast immer übergewichtig.
Wegen der Insulinresistenz wird immer mehr Insulin von den Bauchspeicheldrüsenzellen produziert, was jedoch eine Überlastung der Bauchspeicheldrüse zur Folge hat. Schließlich lässt die Insulinproduktion nach und es kommt zu Insulinmangel.
Auslöser Fastfood und Übergewicht
Vor allem der westliche Lebensstil erhöht das Diabetesrisiko erheblich. Der übermäßige Verzehr von
- Pommes frites
- Hamburgern
- Süßigkeiten und
- fettreichen Milchprodukten
ist maßgeblich an der Entwicklung eines Typ-2-Diabetes beteiligt.
Fastfood und Übergewicht lösen schon bei Dreijährigen Diabetes aus. Studien beweisen, dass in Deutschland lebende Türken ein doppelt hohes Diabetesrisiko haben, wenn sie von traditioneller Küche auf westliche Ernährung umstellen.
Durch industrielle Fastfood-Ernährung in Verbindung mit geringen Körperaktivitäten ist die Typ-2-Diabetikerrate drastisch gestiegen. Mit schweren Begleiterscheinungen wie Herz-Kreislauf-Erkrankungen, Nierenschäden und erhöhtem Schlaganfallrisiko.
In Kombination mit Koffein
Wenn wir eine Mahlzeit essen, die mit einem hohen Fettgehalt aufwartet, behindern diese Fettsäuren im Blut den Abbau von Blutzucker. Laut einer Studie kann dieser Effekt durch das Koffein im Kaffee offenbar verstärkt werden kann.
In der Untersuchung hat sich gezeigt, dass sich der Blutzuckerwert der Probanden im Schnitt um 32 Prozent nach dem Genuss einer fettreichen Mahlzeit erhöht hat. Wenn die Probanden zu der Mahlzeit eine Tasse Kaffee tranken, stieg der Blutzuckerwert jedoch um 65 Prozent an.
Die Autoren der Studie gaben außerdem an, dass die Kombination von Koffein und fettreichen Speisen augenscheinlich auch zu einer Verschlechterung der "Kommunikation" zwischen Bauchspeicheldrüse und Magen führe. Die Bauchspeicheldrüse ist das Organ, in dem das Hormon Insulin gebildet wird. Daher kann das Trinken von Kaffee in Verbindung mit einer fettreichen Ernährung zum Entstehen von Diabetes-Typ-2 beitragen.
Alter, Genetik, Medikamente
Eine wichtige Rolle bei Diabetes mellitus spielen auch das Alter sowie erbliche Faktoren. Im Laufe der Jahre sinkt die Produktion von Insulin. Außerdem tritt Typ-2-Diabetes oftmals gehäuft innerhalb einer Familie auf.
Durch mangelnde Bewegung und Übergewicht kann die Zuckerkrankheit aber auch schon in jüngeren Jahren ausbrechen. Manchmal wird Diabetes durch bestimmte Medikamente ausgelöst, die den Zuckerstoffwechsel beeinträchtigen.
Schwangerschaftsdiabetes
Eine Sonderform des Diabetes ist der Schwangerschaftsdiabetes. Er tritt während der Schwangerschaft auf und bewirkt durch die erhöhten Blutzuckerwerte der Mutter ein oft massives Wachstum des Ungeborenen.
Auch das Fehlgeburtenrisiko steigt durch einen Schwangerschaftsdiabetes. Nach der Entbindung normalisieren sich die Blutzuckerwerte der Mutter wieder.
In vielen Fällen erleidet die Mutter jedoch nach einigen Jahren einen Typ 2-Diabetes. Hier informieren wir genauer über den Schwangerschaftsdiabetes.
Verlauf der Diabetes-Erkrankung
Der Verlauf der Diabetes-Erkrankung hängt davon ab, wie diszipliniert der Betroffene mit seiner Erkrankung umgeht und inwieweit man die Blutzuckerwerte in den Griff bekommt.
Je jünger ein Betroffener beim Auftreten des Typ 1-Diabetes ist, desto mehr sinkt die Lebenserwartung dieses Betroffenen. Nur wenige Typ 2-Diabetiker sterben an ihrem Diabetes. Die meisten sterben an einem Schlaganfall oder Herzinfarkt.
Worauf müssen Diabetiker achten?
Bei allen Diabetesformen ist die ärztliche Behandlung unumgänglich. Während jeder Kontrolluntersuchung müssen die Urin- und Blutwerte untersucht und das Gewicht kontrolliert werden.
Bei vielen Diabetikern treten Augenschäden auf, so dass eine regelmäßige augenärztliche Untersuchung von entscheidender Bedeutung zur Verhinderung von Sehschäden ist. Diabetiker müssen ferner regelmäßig ihre Füße auf kleinste Verletzungen untersuchen.
Der Diabetes verursacht eine Empfindungsstörung, so dass der Diabetiker Verletzungen an den Füßen oft gar nicht bemerkt. Das Eindringen von Keimen ist bei diesen Personen sehr gefährlich.
Symptome - Diabetes erkennen
Diabetiker leiden unter
- starkem Durstgefühl
- Heißhunger
- Juckreiz
- Muskelkrämpfe
- Kopfschmerzen
- Schwindel
- Mattigkeit und
- vermehrtem Harndrang
Die Symptome können einzeln, jedoch auch zusammen auftreten. Bis die Symptome bemerkt werden, können jedoch oftmals einige Monate vergehen. Oft wird der Diabetes erst im Rahmen einer Routineuntersuchung festgestellt.
Symptome von Diabetes Typ 1
Der Diabetes Typ 1 tritt bereits meist in jugendlichen Jahren auf. Die Patienten sind überwiegend schlank. Bei dieser Diabetesform zerstören sich die Zellen des menschlichen Körpers selbst, die das lebensnotwendige Insulin produzieren.
Es besteht somit ein Insulinmangel. Diese Diabetesform macht etwa zehn Prozent der Diabeteserkrankungen aus.
Zu den spezifischen Symptomen des Diabetes Typ 1 zählen:
- Gewichtsverlust
- generelles Unwohlsein
- verstärktes Wasserlassen und
- im schlimmsten Fall ein diabetisches Koma
Symptome von Diabetes Typ 2
Der Typ 2-Diabetes kommt wesentlich häufiger vor. Die Betroffenen sind meist übergewichtig. Im Gegensatz zum jugendlichen Diabetes produziert der Körper zwar Insulin, jedoch manchmal zu viel und manchmal zu wenig. Je nach der produzierten Insulinmenge besteht hier ein Überschuss oder ein Mangel an Insulin.
Im Unterschied zu Typ-1-Diabetes, zeigen sich bei Typ-2-Diabetes über einen längeren Zeitraum keine Beschwerden oder es kommt zu unspezifischen Symptomen, die sich nicht richtig einordnen lassen. Die spezifischen Anzeichen des Typ-2 Diabetes sind:
- schlechte Wundheilung
- Nervenschädigungen mit kribbelndem Gefühl
- Sehverschlechterung (Retinopathie) bishin zum
- Herzinfarkt
Diagnose von Diabetes
Wenn ein Patient seinem Arzt die charakteristischen Symptome schildert, denkt der Arzt oft sofort an einen Diabetes mellitus.
Der Bluttest zur Bestimmung von Diabetes
Zur Sicherung seines Diagnoseverdachtes erfolgt eine Blutuntersuchung. Hier wird der Glucosewert (Blutzucker) bestimmt. Die Blutabnahme erfolgt meist nüchtern, sowie etwa eine Stunde nach dem Frühstück.
Aus diesen beiden Werten kann der Arzt sehen, wie sich der Blutzucker vor und nach dem Essen verändert. Sind die Werte beide Male erhöht, deutet dies auf einen Diabetes mellitus hin.
Der Glucosetoleranztest zur Bestimmung von Diabetes
Neben der normalen Blutabnahme wird dann meist ein so genannter Glucosetoleranztest durchgeführt. Hier muss der Patient eine Zuckerlösung trinken. In festgelegten Abständen wird der Blutzucker aus der Fingerkuppe des Patienten gemessen.
Im Rahmen der Blutuntersuchung wird auch der HbA1c-Wert ermittelt. Dieser Wert zeigt dem Arzt, wie sich der Blutzuckerwert über einen längeren Zeitraum verhalten hat. Im Gegensatz zum Glucosewert sagt dieser Wert etwas über den Zuckerverlauf der letzten Zeit an, nicht nur den aktuellen Wert.
Der Urintest zur Bestimmung von Diabetes
Auch eine Urinuntersuchung wird durchgeführt. Mittels der Teststreifenuntersuchung kann im Urin der Zucker- sowie der so genannte Ketonwert festgestellt werden. Liegen hohe Blutzuckerwerte vor, so geht der Zucker bereits in den Urin über.
Mögliche Folgeerkrankungen von Diabetes
Diabetes mellitus, auch als Zuckerkrankheit bekannt, zählt zu den Stoffwechselerkrankungen. Die Zuckerkrankheit muss unbedingt ärztlich behandelt werden, denn durch einen dauerhaft erhöhten Blutzuckerspiegel im Körper drohen Schädigungen von Blutgefäßen und Organen.
Infolgedessen können schwere Folgeerkrankungen auftreten. Vor allem
sind davon betroffen. Um Folgeerkrankungen zu verhindern, ist es wichtig, den Blutzucker gut einzustellen.
Herz-Kreislauferkrankungen als Folge von Diabetes
Bei Diabetes führt ein dauerhaft erhöhter Blutzuckerspiegel zu einer Schädigung der Blutgefäße und kann koronare Herzerkrankungen auslösen.
Im Blut steigt die Thrombozyten-Anzahl, was die Funktion zur Auflösung von Blutgerinnseln beeinträchtigt. Dadurch wird das Blut zähflüssiger und kann die Blutgefäße verstopfen. Das Risiko für einen Herzinfarkt oder einen Schlaganfall steigt.
Etwa 55 Prozent aller Diabetiker erleiden sogar einen tödlichen Herzinfarkt. Studien zufolge kommt es jedes Jahr bei rund 44.000 Typ-2-Diabetikern zu einem Schlaganfall.
Neben den Blutgefäßen werden auch die Herzkranzgefäße geschädigt. Durch die Verengung der Arterien kann es zu einer lebensgefährlichen Unterversorgung des Herzmuskels mit Sauerstoff und Nährstoffen kommen.
Bluthochdruck und ein zu hoher LDL-Cholesterinwert erhöhen die Gefahr einer Herzschädigung zusätzlich. Zudem droht eine Herzschwäche.
Besonders hoch ist die Gefahr einer Herz-Kreislauferkrankung für Patienten, die sowohl unter Diabetes als auch unter Bluthochdruck leiden. Umso wichtiger ist es, eine Herz-Kreislaufkrankheit konsequent zu behandeln oder ihr vorzubeugen.
Mediziner weisen darauf hin, dass eine Zuckerkrankheit von Anfang an das Risiko von Herzerkrankungen birgt und nicht nur als Stoffwechselstörung behandelt werden sollte.
Diagnose diabetischer Herzfunktionsstörungen
Gerade, weil Diabetiker durch das reduzierte Schmerzempfinden keine oder erst sehr spät Herzschmerzen empfinden, steigt das Risiko einer zu hohen Beanspruchung des Herzens. Diabetiker brechen beispielsweise anstrengende Aktivitäten nicht ab, wodurch eine Herzschädigung unbemerkt voranschreiten kann. Ein stummer Herzinfarkt ohne Alarmsignale kann die Folge sein.
Die Diagnose diabetischer Herzfunktionsstörungen erfordert mehr Aufwand als die Messung der Herzfrequenz. Ein Belastungs-EKG und ein Langzeit-EKG klären, wie sich das Herz in Bewegungs- und Ruhephasen verhält und wie sich stärkere Belastungen auswirken.
Stellt der Arzt Unregelmäßigkeiten fest, kann anhand einer Herzkatheter-Untersuchung festgestellt werden, ob eine Arterienverkalkung vorliegt oder wie weit diese fortgeschritten ist. Auch mittels bildgebender Verfahren wie
- Magnetresonanztomographie (MRT)
- Mehrschicht Computertomographie (CT) oder
- Positronen-Emissionstomographie (PET)
lassen sich Ablagerungen und Verengungen an den Arterien frühzeitig erkennen, um die Gefahr eines Herzinfarkts zu minimieren.
Behandlung der diabetischen koronaren Herzerkrankungen
Eine koronare Herzerkrankung kann nicht geheilt werden, doch die Symptome wie Angina pectoris und Herzrhythmusstörungen lassen sich gut behandeln, wodurch die Lebensqualität erheblich steigt.
Zum Einsatz kommen Medikamente wie
- Blutgerinnungshemmer zur Vorbeugung von Thrombosen,
- Betablocker zur Blutdrucksenkung oder
- Cholesterinsenker zur Regulierung der Blutfettwerte.
Eine Bypass-Operation ist dann nötig, wenn die Herzkranzgefäße an allen drei Stämmen sehr stark verengt sind.
Eine andere Möglichkeit ist die Perkutane Coronar Intervention (PTCA). Im Zuge einer Herzkatheter-Untersuchung wird die Verengung durch einen Stent (beweglicher Zylinder) erweitert. Neue Stents sind mit Medikamenten beschichtet und erhöhen im Gegensatz zu herkömmlichen Stent-Modellen die Durchgängigkeit über einen längeren Zeitraum.
Risikofaktoren einer Herzschädigung vermeiden und mäßig trainieren
Diabetiker können selbst viel tun, um die Gefahr einer Herzschädigung zu senken. Eine regelmäßige Kontrolle des Blutdrucks, der Blutzuckerwerte und der Blutfettwerte ist überaus wichtig.
Häufig ist der Blutzucker schlecht eingestellt, was die Schädigung der Blutgefäße begünstigt. Die Reduzierung von Übergewicht sowie der Verzicht auf Nikotin und Alkohol senken ebenfalls das Risiko einer Herzbeteiligung.
Drei bis vier Mal pro Woche sollten Diabetiker etwa 30 Minuten mäßig trainieren. Schwimmen, Nordic Walking und Fahrradfahren sind ideale Aktivitäten.
Es genügen schon kurze Trainingseinheiten bei leichter Anstrengung. Auch wenn regelmäßige ärztliche Untersuchungen das Risiko von Herzerkrankungen bei Diabetikern reduzieren, ist ein gesunder Lebensstil die beste Vorbeugung.
Diabetische Nephropathie als Folge von Diabetes
Ebenfalls zu den Folgeerscheinungen von Diabetes mellitus zählt die diabetische Nephropathie. Dabei handelt es sich um eine Schädigung der Nieren, die langfristig durch schlecht eingestellten Blutzucker verursacht wird. So büßen die Nieren zunehmend ihre Filterfunktion ein, was schließlich zu einer Niereninsuffizienz führt.
Von einer diabetischen Nephropathie sind rund 25 Prozent aller Diabetiker betroffen. Im schlimmsten Fall droht ein komplettes Versagen der Nieren, wodurch eine Dialyse (Blutwäsche) oder eine Nierentransplantation notwendig wird. Etwa die Hälfte aller Dialyse-Patienten in Europa sind Diabetiker.
Hier gehen wir im Detail auf die diabetische Nephropathie ein.
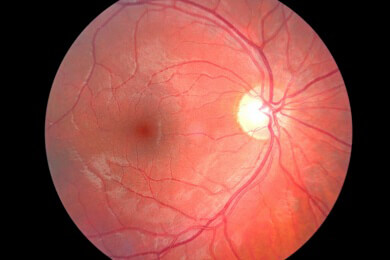
Diabetische Retinopathie als Folge von Diabetes
Auch die Augen können durch Diabetes mellitus in Mitleidenschaft gezogen werden. Eine besonders gefürchtete Folgeerkrankung ist die diabetische Retinopathie. Durch den chronisch erhöhten Blutzucker besteht die Gefahr, dass es zu Schädigungen der Blutgefäße an der Netzhaut des Auges, der Retina, kommt.
Im Frühstadium ist die Retinopathie kaum zu bemerken, im weiteren Verlauf nimmt jedoch die Sehschärfe immer mehr ab. Im schlimmsten Fall droht sogar die Erblindung des Patienten.
Rund 30 Prozent aller Erblindungen innerhalb von Europa sind auf die Zuckerkrankheit zurückzuführen. Besonders betroffen von der Augenkrankheit sind Typ-1-Diabetiker. Um eine diabetische Retinopathie rechtzeitig zu erkennen, wird den Patienten empfohlen, sich einmal pro Jahr von einem Augenarzt untersuchen zu lassen.
Diabetisches Fußsyndrom als Folge von Diabetes
Zu den häufigsten Langzeitschäden durch Diabetes mellitus gehört das diabetische Fußsyndrom. Dabei kann es bereits durch kleinste Verletzungen zur Bildung von infektiösen Geschwüren an den Füßen kommen. Bei bis zu zehn Prozent aller Diabetiker tritt infolge der Erkrankung ein diabetisches Fußsyndrom auf.
Das Tückische an den Geschwüren ist, dass sie sich ausbreiten und zu einer gefährlichen Gewebsnekrose führen können. In stark ausgeprägten Fällen ist mitunter sogar eine Amputation oder Teilamputation des betroffenen Fußes erforderlich.
Damit es nicht zu solch schwerwiegenden Folgen kommt, wird empfohlen, eine regelmäßige Kontrolle der Füße vorzunehmen. Schon kleinste Verletzungen bedürfen einer sorgfältigen Behandlung, gegebenenfalls durch einen Arzt. Ebenfalls wichtig sind eine optimale Einstellung des Blutzuckers sowie der Verzicht auf Nikotin und Alkohol.
Ketoazidose als Folge von Diabetes
Bei Ketoazidose, auch diabetische Ketoazidose genannt, handelt es sich um eine Form der metabolischen Azidose. Sie kommt in erster Linie bei Diabetes mellitus mit absolutem Insulinmangel vor.
Vor allem bei Typ-1-Diabetikern besteht die Gefahr, dass diese Folgekrankheit auftritt. Hier gehen wir im Detail auf diese ein.
Hyperosmolares Koma als Folge von Diabetes
Als hyperosmolares Koma wird eine Form des diabetischen Komas (Coma diabeticum) bezeichnet. Dabei handelt es sich um eine schwerwiegende Diabetes-Komplikation.
Besonders betroffen davon sind ältere Menschen, die unter Diabetes mellitus Typ 2 leiden. Das hyperosmolare Koma tritt auf, wenn die Zuckerkrankheit nicht richtig behandelt wird oder noch gar nicht bekannt ist. Informieren Sie sich hier genauer über das hyperosmolare Koma.
Die Auswirkungen von Diabetes auf die Nerven
Bei der so genannten diabetischen Polyneuropathie handelt es sich um geschädigte Nervenzellen, die durch die Stoffwechselkrankheit entstehen. Dies führt bei den Schweißdrüsen zu einer verminderten Produktion von Sekret, sodass es zu trockener Haut kommt. Ist diese verletzt, kann die Wundheilung nicht normal ablaufen.
Ausprägungsformen und Symptome
Diabetiker haben ein größeres Risiko, sich an den Extremitäten zu verletzen, als gesunde Menschen. Dadurch, dass der Blutzuckerspiegel erhöht ist, wird im Nervengewebe vermehrt Glukose gebildet. Die Nerven werden geschädigt und es kommt zu Gefühlsstörungen.
Werden zu enge Schuhe getragen, spüren Betroffene die Druckstellen nicht. Auf lange Sicht hin können daraus offene Hautstellen werden. Zu den weiteren Symptomen einer Nervenstörung an den Extremitäten zählen
- Taubheitsgefühle
- Schmerzen und
- Muskelschwäche.
Nervenschädigungen des vegetativen Nervensystems
Die Schädigungen können jedoch auch das vegetative Nervensystem betreffen. In diesem Fall sind die Symptome komplexer; es kommt mitunter zu
- Herzrasen
- Verstopfung
- Verdauungsprobleme
- niedrigem Blutdruck und
- Erektionsproblemen.
Linderung der Beschwerden
Am besten ist es natürlich, es gar nicht erst zur Polyneuropathie kommen zu lassen; dies kann durch eine stetige Kontrolle des Blutzuckerspiegels gewährleistet werden. Von rezeptfreien Medikamenten aus der Apotheke raten Experten ab, da diese meist keine Wirkung erzielen. Wichtig ist, dass die Mittel im Gehirn und Rückenmark wirken und somit im zentralen Nervensystem.
Für eine erfolgreiche Schmerztherapie wird in den meisten Fällen mit Opioiden behandelt; deren Wirkung dauert bis zu 72 Stunden an. Präparate gibt es beispielsweise auch als Pflaster, sodass man mögliche Nebenwirkungen gering halten kann. Im Vergleich zu anderen Therapien hat diese Art der Behandlung den Vorteil, dass keine Organe geschädigt werden.
Neben den Schmerz lindernden Medikamenten werden zudem häufig Antikonvulsiva und Antidepressiva eingesetzt. Die Schmerzschwelle der Patienten wird erhöht und die Nervenzellen werden stabilisiert. Beachten sollte man dabei, dass die Mittel oft erst nach einigen Wochen anfangen zu wirken.
Zuckerkrankheit und Parodontitis: Hohes Risiko gegenseitiger Wechselwirkungen
Parodontitis ist eine durch Bakterien verursachte Infektion des Zahnhalteapparats. Die Entzündungen stehen neben Diabetes auch in Zusammenhang mit Arthritis, Arteriosklerose, Frühgeburten oder Krebserkrankungen.
Parodontitis gehört zu den häufigsten chronischen Erkrankungen der Welt. Bakterien in der Mundhöhle sammeln und vermehren sich vor allem im Zahnbelag und können Entzündungen hervorrufen, die auf den Zahnhalteapparat übergreifen.
Werden Infektionsherde nicht rechtzeitig behandelt, kann auch der Kieferknochen befallen werden. Besonders tückisch: Parodontitis ist zu Beginn oft kaum spürbar und Betroffene ahnen nichts von der Erkrankung.
Im weiteren Verlauf entsteht
- Mundgeruch,
- das Zahnfleisch ist gerötet oder geschwollen,
- die Zähne können sich lockern oder
- Eiter kann aus den Zahnfleischtaschen dringen.
Zu den Risikofaktoren von Parodontalerkrankungen gehören
Dreifach erhöhte Gefahr bei schlecht eingestelltem Blutzuckerspiegel
Diabetes-Patienten mit einem schlecht eingestellten Blutzuckerspiegel setzen sich einem dreifach höheren Risiko für die Entwicklung einer Parodontitis aus. Der Verlauf der Zahnbetterkrankung schreitet bei Zuckerkranken zudem in der Regel schneller voran.
Eine wirkungsvolle Behandlung wird außerdem durch tiefe Zahnfleischtaschen, Zahnfleischabzesse und einen rasch fortschreitenden Knochenabbau erschwert. Die Therapie ist schwierig, weil sich durch einen erhöhten Blutzuckerspiegel (Hyperglykämie) die Entzündungen intensivieren. Kommt es zu einer chronischen Parodontitis, besteht die Gefahr, dass Bakterien über den Blutkreislauf körpereigene Entzündungsstoffe freisetzen mit der Folge einer verminderten Insulinwirkung, was wiederum Hyperglykämie auslösen kann.
Es besteht die Möglichkeit, dass eine Parodontalerkrankung nicht nur Diabetes verschlimmert, sondern diese sogar bei gesunden Menschen auslösen kann. Andersherum begünstigt Diabetes die Entstehung von Parodontose.
Diabetische Komplikationen bei Parodontitis-Patienten
Neben einer Verschlimmerung der Diabeteserkrankung drohen zudem diabetische Komplikationen bei Parodontitis-Patienten, die zu erheblichen gesundheitlichen Einschränkungen führen können. Typ-2-Diabetiker haben ein besonders hohes Risiko für:
- erhöhte Eiweißausscheidung
- schwere Herz- und Nierenschäden
- Verengte Blutgefäße
- höheres Sterberisiko durch Erkrankungen von Herz und Nieren
Gelingt dem Zahnarzt eine effektive Parodontitis-Behandlung, führt das laut Studienergebnissen erfreulicherweise zu einer Verbesserung der Blutzuckerwerte. Bei einer unbehandelten Parodontalerkrankung setzt dagegen eine Verschlechterung des Hyperglykämie-Status von Typ-1- sowie Typ-2-Diabetikern ein, was zu einer Reihe ernstzunehmender Folgeerkrankungen führen kann.
Diabetiker sollten bei einem Verdacht auf eine Parodontitis oder bei Vorliegen anderer Entzündungsprozesse im Mundraum so schnell wie möglich eine gute Parodontitis-Praxis mit Schwerpunkt Diabetes aufsuchen. Fachärzte für Zahnerkrankungen und qualifizierte Diabetologen entwickeln gemeinsam ein durch integrierte Therapien generiertes Behandlungskonzept.
Rechtzeitige Parodontitis-Behandlung durch Prävention
Der Behandlungserfolg ist umso aussichtsreicher, je früher Therapiemaßnahmen eingeleitet werden. Durch gezielte Prävention lassen sich schnell fortschreitende Entzündungsprozesse und eine Insulinresistenz stoppen.
Heute führen Diabetologen und viele Allgemeinmediziner einfache Screenings durch, um eine optimale Diabetes-Therapie zu ermöglichen und die Mundgesundheit ihrer Patienten zu kontrollieren. Wegen der fatalen Wechselbeziehung von Diabetes mellitus und Parodontitis sollten Fragen in diese Richtung bereits Teil der Anamnese sein. Anhand von Fragebögen lassen sich diese wichtigen Daten auf einfache Weise ermitteln.
Stellt ein Mediziner rechtzeitig fest, dass sein Patient unter Zahnfleischbluten, Zahnfleischabszessen oder lockeren Zähnen leidet, kann eine schnelle Überweisung zum Zahnarzt erfolgen, um die Chancen für eine vollständige Rehabilitation zu erhöhen. Doch auch wenn keine Parodontitis-Erkrankung diagnostiziert wird, sollten sich Diabetiker mindestens einmal im Jahr für einen Termin zu einer oralen Untersuchung bei einem erfahrenen Dentisten anmelden.
Therapie: Diabetes behandeln
Sowohl der Typ 1 als auch der Typ 2 sind nicht heilbar. Diabetiker, die verantwortungsvoll mit ihrer Erkrankung umgehen und sich an die ärztlichen Anweisungen halten, können jedoch ein normales Leben führen. Je kontrollierter die Blutzuckerwerte sind, desto weniger Folgeschäden sind zu erwarten.
Was tun bei Typ 1-Diabetes?
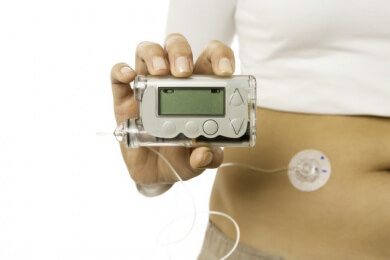
Der Typ 1-Diabetes wird mit Insulinspritzen behandelt. Der Diabetiker muss diese Zeit seines Lebens verwenden. Heutzutage gibt es auch die Möglichkeit eine Insulinpumpe zu tragen. Diese gibt in regelmäßigen Abständen automatisch Insulin an den Körper ab, so dass keine Injektion vergessen werden kann.
Was tun bei Typ 2-Diabetes?
Ernährungsumstellung und Sport
Liegt nur ein leichter Typ 2-Diabetes vor, so können die Zuckerwerte durch eine Ernährungsumstellung gesenkt werden. Betroffene müssen sich vitaminreich und kohlenhydratarm ernähren und regelmäßig Sport treiben, so dass das Übergewicht reduziert wird. Durch diese Maßnahmen kann den Betroffenen das Insulinspritzen erspart bleiben.
Insulintherapie
Reicht die Ernährungsumstellung nicht aus, verordnet der Arzt Tabletten. Erst im letzten Schritt wird Insulin in Spritzenform im Rahmen der Insulintherapie verordnet, wenn die Tabletten nicht oder nur unzureichend den Blutzuckerspiegel senken.
Verschiedene Möglichkeiten
Bei der Insulintherapie gibt es verschiedene Möglichkeiten: Betroffene, die ihren Tagesablauf straff durchstrukturiert haben und konsequent ihren Ernährungsplan einhalten, können ein- oder zweimal täglich ein lang- sowie ein kurzwirksames Insulin spritzen. Dieses senkt der Blutzuckerspiegel jedoch nur, wenn sich die Betroffenen täglich ähnlich ernähren.
Für Diabetiker, die individuell ihr Insulin spritzen möchten, gibt es die Möglichkeit, Insulin nach Bedarf zu spritzen. Betroffene messen mehrmals täglich ihren Glucosewert und legen anhand dieses Wertes fest, wie viele Einheiten Insulin gespritzt werden müssen.
Diese Version bedarf jedoch einer hohen Eigenverantwortlichkeit. Sie erlaubt dem Diabetiker jedoch auch, auf eine einmalig veränderte Mahlzeit (zum Beispiel wegen einer Feier) sofort reagieren zu können, ohne dass dies Schäden verursachen würde.
Die Diabetikerschulung
Während einer Diabetikerschulung in speziellen Diabetikerpraxen oder Krankenhäusern lernen die Diabetiker, wie und in welche Stelle des Körpers sie das Insulin spritzen müssen und wie sie sich ernähren müssen, um den Diabetes stabil zu halten. Diabetiker lernen hier auch den Umgang mit den so genannten Pens, mit denen das Insulin gespritzt wird.
Die Behandlung des Typ 2-Diabetes lässt sich in einer Stufentherapie zusammenfassen:
- Stufe 1: Basistherapie ohne Medikamente mit gesundem Lebensstil
- Stufe 2: zusätzliche Einnahme eines Medikaments
- Stufe 3: zusätzliche Einnahme eines zweiten Medikaments und
- Stufe 4: weiter angepasste Kombinationstherapien
Abschließend gehört zu einer umfassenden Therapie bei Diabetes auch die regelmäßige ärztliche Untersuchung, um Folgeerkrankungen wie zum Beispiel einen Schlaganfall zu vermeiden.
Bei Kindern kommt eine andere Art der Insulintherapie in Frage...
Insulinpumpentherapie für Kinder - Eltern-Schulungen ermöglichen effektiven Einsatz
Das Dawn-Phänomen ist die Bezeichnung für einen Blutzuckeranstieg in den Morgenstunden, bedingt durch Schwankungen im Hormonhaushalt. Kinder bewegen sich anders als Erwachsene und sind vermehrt von Hormonschwankungen betroffen, die wiederum den Blutzuckerspiegel ansteigen lassen.
Bei einer herkömmlichen Insulintherapie besteht das Risiko, dass das Insulin schneller seine Wirkung verliert. Die Pumpenbehandlung ist eine gute Alternative und besonders für kleine Patienten mit Dawn-Phänomen geeignet.
Eine Insulinpumpentherapie kann helfen, das Gleichgewicht von Insulin und Glukose wieder herzustellen, da die Blutzuckerglukose-Konzentration im Blut abgesenkt wird. Hier gehen wir genauer auf die Insulinpumpentherapie ein.
Schließlich gehen wir im Punkt Behandlung noch auf eine Studie zur wirksamen Behandlung von Typ-2-Diabetes ein...
Diabetes Typ 2 kann laut Studie in einigen Fällen geheilt werden
Wissenschaftler der Newcastle Universität fanden heraus, dass eine Diät mit geringem Kalorienanteil hilft, Fettanteile in Leber und der Bauchspeicheldrüse zu reduzieren und schließlich die Insulinproduktion normalisieren kann. Am Ende der Studie waren sieben von zehn Menschen nach drei Monaten Diät ohne Diabetes-Diagnose.
Diabetes gehört in beinahe allen Industrienationen zu den immer häufiger auftretenden Erkrankungen. Man spricht von Diabetes, wenn nicht genügend Insulin im Körper vorhanden ist oder wenn das körpereigene Insulin vom Körper nicht verwertet werden kann.
Worum handelt es sich bei Typ-2-Diabetes?
Bei Diabetes Typ 2 befindet sich zu viel Zucker im Blut. Der Zucker kann in dem Fall nicht für Prozesse im Körper verwendet werden. Die Glukose im Blut kann nicht für die Freisetzung von Energie eingesetzt werden.
Eine erfolgsversprechende Studie
An einer Studie nahmen 11 Patienten teil, bei denen innerhalb der letzten vier Jahre Diabetes Typ 2 diagnostiziert wurde. Für zwei Monate stellten sie ihre bisherige Ernährung vollkommen um, tranken nur noch flüssige Diätgetränke und aßen kein stärkehaltiges Gemüse mehr.
Eine Woche später zeigten Testergebnisse, dass die Blutzuckermessungen vor dem Frühstück alle normale Werte aufzeigten. MRI Scans der Bauchspeicheldrüsen zeigten ebenfalls auf, dass der Fettanteil in den Organen von anfänglichen, hohen acht Prozent zum normalen Wert von sechs Prozent gesunken war.
Langzeit-Ergebnis
Drei Monate nach Ende der Diät waren die Patienten zu ihrem normalen Ernährungsverhalten zurückgekehrt. Sie hatten Ratschläge für eine gesunde Ernährung und Essensmengen erhalten. Die Diagnose Diabetes Typ 2 war bei den Teilnehmern des Tests negativ.
Vorsicht vor voreiliger Begeisterung
Diese Ergebnisse geben vielen betroffenen Menschen große Hoffnung. Deshalb riet ein Experte des Newcastle Magnetic Resonance Centre der Newcastle Universität zunächst auch dazu, von einer Veröffentlichung abzusehen.
Es sind viele weitere Studien nötig, um sich die bisher bekannten Beobachtungen absichern zu können. Die Diät war anfänglich dazu da, um die Hypothese zu stützen, dass wenn Menschen, die an Diabetes Typ 2 leiden, an Gewicht verlieren, auch ihre Diabetes verlieren.
Auch wenn der Test mit einer Gruppe durchgeführt wurde, in denen kein Patient länger als vier Jahre mit Diabetes Typ 2 betroffen ist, besteht das Potenzial, dass der Zusammenhang auch für Menschen gilt, die länger als vier Jahre mit der Diagnose leben.
Die Zeichen häufen sich
Ein weiterer Experte der Forschergruppe der Newcastle University sagte, dass der Einfluss einer richtigen Diät einen Einfluss auf Diabetes Typ 2 haben kann, seit längerem besteht. Damit zeigen die Forscher auf, dass die Diagnose kein lebenslanges Urteil bedeutet.
Es ist einfacher, regelmäßig eine Tablette einzunehmen, als seinen bisherigen Lebensstil in einen besseren zu verändern. Wenn man Menschen den Weg einer Gewichtsreduktion vorschlägt, mit Sport und einer entsprechend angepassten Diät, bedeutet das für jeden sofortige Arbeit.
Fazit
Neben der zuvor beschriebenen Studie erfolgten weitere Studien. Nicht jeder Teilnehmer konnte nach Ende der Studie eine negative Diabetes Typ 2-Diagnose erhalten.
Es hängt insgesamt davon ab, wie stark ein Mensch anfällig für Diabetes Typ 2 ist. Es gilt herauszufinden, warum die einen mehr anfällig sind als andere. Die Antwort konnte durch bisherige Studien nicht geliefert werden.
Vorbeugung von Diabetes
Da der Typ 1-Diabetes vererbt wird, kann man diesen nicht verhindern. Wird der Typ 2-Diabetes vererbt, kann man auch diesen nicht verhindern. In den meisten Fällen ist die Hauptursache dieser Diabetesform jedoch das Übergewicht. Genau dieses kann man vermeiden, wenn man sich gesund und ausgewogen mit vielen
- Vitaminen
- Vollkornprodukten und wenig
- Kohlenhydraten
ernährt und auch regelmäßig Sport treibt.
Diabetes-Vorbeugung durch viel Bewegung und Gewichtsreduzierung
Durch Verringerung der Blutzuckerwerte lässt sich die Anfälligkeit für Typ-2-Diabetes erheblich verringern. Diese Blutzuckerwerte lassen sich besonders durch ausreichende Bewegung senken. Hier ist allerdings Vorsicht geboten: übertreiben Sie es nicht mit dem Sport und versuchen Sie keine Höchstleistungen zu erbringen, bloß um Diabetes vorzubeugen, denn einen viel zu hohen Puls sollten Sie tunlichst vermeiden.
Empfohlene Sportarten
Besonders empfehlenswert sind Sportarten wie
Körperliche Aktivität bringt noch einen entscheidenden Vorteil mit sich: eventuell vorhandenes Übergewicht lässt sich so reduzieren, wodurch ebenfalls der Blutzuckerspiegel gesenkt wird.
Diabetes-Vorbeugung durch gesunde Ernährung
Achten Sie auf eine gesunde Ernährung. So beugen Sie nicht nur dem Erwachsenen-Diabetes vor, sondern schützen sich auch vor vielen anderen Erkrankungen.
- Zu einer gesunden Ernährung gehört natürlich in erster Linie viel Obst und Gemüse. Es müssen keine großen Portionen sein, aber essen Sie wenn es geht mindestens drei bis vier mal am Tag Obst und Gemüse.
- Versuchen Sie tierische Fette durch pflanzliche Fette zu ersetzen.
- Vermeiden Sie möglichst Lebensmittel, dessen Kohlenhydrate sofort ins Blut übergehen oder versuchen Sie diese nur in geringen Mengen zu konsumieren. Dazu gehören unter anderem Süßigkeiten, Cornflakes, Kartoffelbrei und Limonade.
- Empfehlenswerte Kohlenhydrat-Lieferanten sind dagegen Gemüse, Quark, Joghurt, Vollkornprodukte, Äpfel oder Orangen.
- Versorgen Sie Ihren Körper außerdem mit genügend Flüssigkeit. Zwei Liter sollten Sie täglich durchaus aufnehmen.
Vegetarier mit niedrigem Body-Mass-Index
Auch vegetarisch lebende Menschen senken das Diabetesriskio. Vegetarier haben in der Regel einen niedrigen Body-Mass-Index (BMI), wodurch Übergewicht und Fettleibigkeit vermieden werden. Dadurch erhöht sich die Insulinsensibilität und die Blutzuckerwerte sinken.
Fleisch enthält große Mengen Eisen. Bei permanent zu hohem Eisenkonsum steigt das Risiko für chronische Erkrankungen, auch für Diabetes Typ-2.
Wer viel Gemüse, Fisch, Geflügel und Früchte verzehrt, auf eine übermäßig fett- und kohlehydratreiche Ernährung verzichtet und sich ausreichend Bewegung verschafft, trägt viel dazu bei, das Diabetes-Typ-2 erst gar nicht entsteht.
Diabetes: Gesunde Lebensführung ist gut, Kontrolle ist besser
Auch wenn Sie Sich noch so gesund ernähren und viel Sport treiben - lassen Sie regelmäßig Ihre Blutzuckerwerte kontrollieren. Einige Apotheken bieten eine Blutzuckermessung an, aber auch Ihr Hausarzt kann Ihr Blut natürlich auf Blutzucker untersuchen.
Der Nüchternblutzucker (NBZ), also der im nüchternen Zustand morgens abgenommene Blutzuckerwert, liegt normalerweise unter 100 mg/dl. Treten wiederholt Werte zwischen 100 und 120 mg/dl auf, so sollten vom Arzt weitere Untersuchungen durchgeführt werden.
Mehr zum Thema im Internet
-
Diabetologie-Portal von Sanofi
![]() Das Online-Diabetes-Plattform der Sanofi-Aventis Deutschland GmbH mit Service, Beratung und Informationen rund um Diabetes.
Das Online-Diabetes-Plattform der Sanofi-Aventis Deutschland GmbH mit Service, Beratung und Informationen rund um Diabetes.
-
Diabetes Deutschland
![]() Aktueller Informationsdienst zum Diabetes für Bürger und Patienten zur Prävention, Selbshilfe und Früherkennung.
Aktueller Informationsdienst zum Diabetes für Bürger und Patienten zur Prävention, Selbshilfe und Früherkennung.
-
Diabetes-Kids.de
![]() Die private Initiative Diabetes-Kids ist ein kostenloses Forum und die größte virtuelle Selbsthilfegruppe in Deutschland für Kinder mit Diabetes.
Die private Initiative Diabetes-Kids ist ein kostenloses Forum und die größte virtuelle Selbsthilfegruppe in Deutschland für Kinder mit Diabetes.
-
Insulino e.V.
![]() Webauftritt einer Selbsthilfegruppe für Diabetiker. Auf der Website kann man sich über die "INSULINOs" und deren Treffen informieren.
Webauftritt einer Selbsthilfegruppe für Diabetiker. Auf der Website kann man sich über die "INSULINOs" und deren Treffen informieren.
-
KiDS-KURS
![]() Der Blog informiert über Diabetes und bietet Informationen rund um den "KiDS-KURS", einem regelmäßig stattfindenden Behandlungs- und Schulungskurs für an Diabetes-Typ-1 erkrankte Kinder und Jugend
Der Blog informiert über Diabetes und bietet Informationen rund um den "KiDS-KURS", einem regelmäßig stattfindenden Behandlungs- und Schulungskurs für an Diabetes-Typ-1 erkrankte Kinder und Jugend
Passend zum Thema
![Antidiabetika - Anwendung, Wirkung und Nebenwirkungen]() Antidiabetika - Anwendung, Wirkung und Nebenwirkungen
Antidiabetika - Anwendung, Wirkung und Nebenwirkungen![Schwangerschaftsdiabetes - Woran erkennt man ihn und welche Risiken gibt es?]() Schwangerschaftsdiabetes - Woran erkennt man ihn und welche Risiken gibt es?
Schwangerschaftsdiabetes - Woran erkennt man ihn und welche Risiken gibt es?![Ernährungstipps für Diabetiker - so treffen Sie beim Essen die richtige Wahl]() Ernährungstipps für Diabetiker - so treffen Sie beim Essen die richtige Wahl
Ernährungstipps für Diabetiker - so treffen Sie beim Essen die richtige Wahl![Diabetische Nephropathie - Ursachen, Symptome und Behandlung]() Diabetische Nephropathie - Ursachen, Symptome und Behandlung
Diabetische Nephropathie - Ursachen, Symptome und Behandlung![Diabetische Retinopathie - Ursachen, Symptome und Behandlung]() Diabetische Retinopathie - Ursachen, Symptome und Behandlung
Diabetische Retinopathie - Ursachen, Symptome und Behandlung![Insulinpräparate - Anwendung, Wirkung und Nebenwirkungen]() Insulinpräparate - Anwendung, Wirkung und Nebenwirkungen
Insulinpräparate - Anwendung, Wirkung und Nebenwirkungen![Insulinpumpentherapie - Nutzen, Ablauf und Risiken]() Insulinpumpentherapie - Nutzen, Ablauf und Risiken
Insulinpumpentherapie - Nutzen, Ablauf und Risiken![Insulintherapie - Anwendung, Ablauf und Behandlung]() Insulintherapie - Anwendung, Ablauf und Behandlung
Insulintherapie - Anwendung, Ablauf und Behandlung![Blutzucker - Beschreibt die Höhe des Glucosespiegels im Blut]() Blutzucker - Beschreibt die Höhe des Glucosespiegels im Blut
Blutzucker - Beschreibt die Höhe des Glucosespiegels im Blut![Blutzucker messen - Anwendung und Ablauf der Blutzuckermessung]() Blutzucker messen - Anwendung und Ablauf der Blutzuckermessung
Blutzucker messen - Anwendung und Ablauf der Blutzuckermessung![Aufgaben, Ausbildung und Weiterbildung eines Diabetologen]() Aufgaben, Ausbildung und Weiterbildung eines Diabetologen
Aufgaben, Ausbildung und Weiterbildung eines Diabetologen![Diabetologie - Berufe, Untersuchungen und Behandlungen]() Diabetologie - Berufe, Untersuchungen und Behandlungen
Diabetologie - Berufe, Untersuchungen und Behandlungen![Unterzuckerung - Ursachen und Behandlung]() Unterzuckerung - Ursachen und Behandlung
Unterzuckerung - Ursachen und Behandlung
- Altersdiabetes: Alles im Griff? Mit alternativen Behandungsmethoden gegen eine Volkskrankheit, BoD GmbH, Norderstedt, 2004, ISBN 3833404876
- Angewandte Diabetologie, Uni-Med, Bremen, 2003, ISBN 3895996939
- Begleiterkrankungen des Diabetes mellitus, Uni-Med, Bremen, 2004, ISBN 3895997617
- Das weiss ich über meinen Typ I Diabetes. Wissenstest für Diabetiker, die Insulin spritzen, 1984, ISBN 3874091163
- Das Wichtigste über Diabetes, Knaur, 2004, ISBN 3426669234
- Der große Schwangerschafts-Ratgeber für Diabetikerinnen, Trias, 2004, ISBN 3830431368
- Diabetes, Ecomed, 2002, ISBN 3609160985
- Diabetes, Falken, 2001, ISBN 3806827214
- Diabetes - Lexikon : Ein Handbuch für Lehrende und Lernende. Ärzte, Studierende, medizinisches Hilfspersonal und Betroffene, Wirges, Helmut, Dr., ISBN 3930870010
- Diabetes in der Praxis, Springer, Berlin, 2004, ISBN 3540408193
- Diabetes mellitus, Uni-Med, Bremen, 2000, ISBN 3895994480
- Diabetes mellitus im Alter, Schlütersche Verlag, 1996, ISBN 3877064035
- Diabetes mellitus im Kindesalter, Thieme, Stgt., 1971, ISBN 3133909029
- Diabetes mellitus in Praxis und Forschung. Ein Leitfaden für Ärzte und Studierende, Goldmann, Mchn., 1986, ISBN 3442500133
- Diabetes mellitus, eine kardiovaskuläre Erkrankung, Uni-Med, Bremen, 2004, ISBN 3895997544
- Diabetes mellitus, Evidenz-basierte Diagnostik und Therapie, Schattauer, F.K. Verlag, 2000, ISBN 3794519892
- Diabetes mellitus. Leitfaden für medizinische Assistenzberufe, Hippokrates, Stgt., 1990, ISBN 3777309710
- Diabetes Typ 1 und 2, Südwest-Verlag, 2001, ISBN 351706338X
- Diabetes und Folge-Erkrankungen, Trias, 2004, ISBN 3830432119
- Diabetes und kardiovaskuläre Krankheiten: Zeit zu Handeln, Uni-Med, Bremen, 2002, ISBN 3895996440
- Diabetes und Niere. Diabetische Nephropathie: vorbeugen, erkennen, behandeln, Kirchheim, Mainz, 2001, ISBN 3874093352
- Diabetes-Beratung in der Apotheke : Grundlagenwissen und praktische Ratschläge, Wort & Bild Verlag Konradshöhe GmbH & Co., ISBN 3927216410
- Diabetes-Fibel für Ärzte und Studierende, Thieme, 1969, ISBN B0000BR1IU
- Diabetes-Handbuch. Eine Anleitung für Praxis und Klinik, Springer-Verlag Berlin Heidelberg, 2001, ISBN 3540421793
- Diabetes. Ein umfassender Ratgeber, 1992, ISBN 392721616X
- Diabetes. Wegweiser für Zuckerkranke, H. Huber, Göttingen, 1983, ISBN 345681285X
- Diabetes: So bleiben Ihre Nieren gesund, Trias, 2003, ISBN 3830430930
- Diabetologie für praktische Ärzte, Kliniker, Pharmazeuten und diabetesberatende Berufe, Kohlhammer, 1997, ISBN 3170141988
- Diabetologie in Klinik und Praxis, m. CD-ROM, Thieme, Stuttgart, 2003, ISBN 3135128059
- Die medizinsche Versorgung der Diabetes mellitus Typ 2, unter-, über- oder fehlversorgt? : Befunde zur Versorgungsqualität einer chronischen Erkrankung aus Patientensicht, Asgard-Verlag Dr. Werner Hippe GmbH, ISBN 3537440197
- DK Praxis: Diabetes. Rat und Hilfe für den Alltag, Dorling Kindersley Verlag GmbH, Starnberg, 2001, ISBN 383100093X
- Für Typ-II-Diabetiker, Gräfe & Unzer, 1994, ISBN 3774217483
- Gesund und leistungsfähig leben mit Diabetes Typ I, Südwest-Verlag, 2002, ISBN 3517060364
- Kasuistiken in der Diabetologie, Uni-Med, Bremen, 2002, ISBN 389599605X
- Kinder und Jugendliche mit Diabetes. Medizinischer und psychologischer Ratgeber für Eltern, Springer-Verlag Berlin Heidelberg, 2002, ISBN 3540678360
- Kleiner Abriß über die Behandlung des Diabetes mellitus, Kirchheim, Mainz, 2002, ISBN 387409359X
- Klinische Diabetologie, Springer-Verlag Berlin Heidelberg, 2000, ISBN 3540673830
- Mein Kind hat Diabetes, Trias, 2002, ISBN 3830431937
- Molecular Pathology of Type 1 Diabetes mellitus, Karger, 2001, ISBN 3805572409
- Praktische Diabetologie, Schattauer, F.K. Verlag, 1998, ISBN 3794518330
- Praxisleitfaden der Diabetischen Polyneuropathie, Uni-Med, Bremen, 2000, ISBN 3895994669
- Pschyrembel Wörterbuch Diabetologie, Gruyter, 2001, ISBN 3110166291
- Themen der Kinderheilkunde, Bd.2, Ernährungsvorschläge für Kinder und Jugendliche mit Diabetes mellitus und Übergewicht, Hansisches Verlagskontor, 1986, ISBN 3873020092
- Typ 2 und insulinpflichtig. Das etwas andere Diabetikerbuch, BoD GmbH, Norderstedt, 2000, ISBN 3831100020
- Typ-2-Diabetes : Pathogenese - Diagnostik - Therapie - Folgeschäden, Medikon Verlag GmbH, ISBN 3923866712
- Gesundheits- und Krankheitslehre: Lehrbuch für die Gesundheits-, Kranken- und Altenpflege, Springer Medizin Verlag, 2013, ISBN 9783642369834
- Medizinwissen von A-Z: Das Lexikon der 1000 wichtigsten Krankheiten und Untersuchungen, MVS Medizinverlage Stuttgart, 2008, ISBN 3830434545
- Lexikon der Krankheiten und Untersuchungen, Thieme Verlagsgruppe, 2008, ISBN 9783131429629
- Netter's Innere Medizin, Thieme Verlagsgruppe, 2000, ISBN 3131239611
- Innere Medizin 2019, Herold, 2018, ISBN 398146608X
- Innere Medizin 2020, Herold, 2019, ISBN 3981466098
- Repetitorium für die Facharztprüfung Innere Medizin: Mit Zugang zur Medizinwelt, Urban & Fischer Verlag/Elsevier GmbH, 2017, ISBN 3437233165
- Praxisleitfaden Allgemeinmedizin: Mit Zugang zur Medizinwelt (Klinikleitfaden), Urban & Fischer Verlag/Elsevier GmbH, 2017, ISBN 3437224476
- Grundwissen Medizin: für Nichtmediziner in Studium und Praxis, UTB GmbH, 2017, ISBN 3825248860
- Diabetes-Handbuch, Springer Medizin Verlag, 2013, ISBN 9783642349430
Unsere Artikel werden auf Grundlage fundierter wissenschaftlicher Quellen sowie dem zum Zeitpunkt der Erstellung aktuellsten Forschungsstand verfasst und regelmäßig von Experten geprüft. Wie wir arbeiten und unsere Artikel aktuell halten, beschreiben wir ausführlich auf dieser Seite.
-
![Kein Coverbild vorhanden]() The Cohen Diabetic Rat, Karger, S., Verlag für Medizin, ISBN 3805550251
The Cohen Diabetic Rat, Karger, S., Verlag für Medizin, ISBN 3805550251 -
![Diabetes nach Organtransplantation. Epidemiologie, Ursachen und Konsequenzen]() Diabetes nach Organtransplantation. Epidemiologie, Ursachen und Konsequenzen, Dustri-Vlg., Deisenho., 2003, ISBN 3899670981
Diabetes nach Organtransplantation. Epidemiologie, Ursachen und Konsequenzen, Dustri-Vlg., Deisenho., 2003, ISBN 3899670981 -
![Diabetes und Ernährung]() Diabetes und Ernährung, Karger, 2003, ISBN 3805575807
Diabetes und Ernährung, Karger, 2003, ISBN 3805575807 -
![Kein Coverbild vorhanden]() Diabetes und TCM, Pflaum, 2004, ISBN 3790509183
Diabetes und TCM, Pflaum, 2004, ISBN 3790509183 -
![Selbstkontrolle bei Diabetes]() Selbstkontrolle bei Diabetes, Kirchheim, Mainz, 2003, ISBN 387409085X
Selbstkontrolle bei Diabetes, Kirchheim, Mainz, 2003, ISBN 387409085X -
![Kein Coverbild vorhanden]() Klonierung und funktionelle Charakterisierung des humanen GIP-Rezeptors, Tectum Verlag, 1997, ISBN 3828800130
Klonierung und funktionelle Charakterisierung des humanen GIP-Rezeptors, Tectum Verlag, 1997, ISBN 3828800130 -
![Für Diabetiker, Backen süß und pikant]() Für Diabetiker, Backen süß und pikant, Falken, 2001, ISBN 3806827567
Für Diabetiker, Backen süß und pikant, Falken, 2001, ISBN 3806827567 -
![Diabetes]() Diabetes, Stiftung Warentest, 2001, ISBN 3931908542
Diabetes, Stiftung Warentest, 2001, ISBN 3931908542 -
![Kein Coverbild vorhanden]() Farbatlas Diabetes, Gruyter, 1984, ISBN 3110100460
Farbatlas Diabetes, Gruyter, 1984, ISBN 3110100460 -
![Handbuch für das Diabetes-Team]() Handbuch für das Diabetes-Team, Huber, Bern, 2002, ISBN 3456838115
Handbuch für das Diabetes-Team, Huber, Bern, 2002, ISBN 3456838115 -
![Kein Coverbild vorhanden]() Compliance von Kindern und Jugendlichen . Vergleichende Untersuchungen bei kieferorthopädischer Behandlung von Diabetes mellitus, Verlag Dr. Kovac, 1998, ISBN 3860648144
Compliance von Kindern und Jugendlichen . Vergleichende Untersuchungen bei kieferorthopädischer Behandlung von Diabetes mellitus, Verlag Dr. Kovac, 1998, ISBN 3860648144 -
![Kein Coverbild vorhanden]() Mit Diabetes leben lernen. Wege zur seelischen Bewältigung des Diabetes, PAL Vlg., Mannheim, 1992, ISBN 392361456X
Mit Diabetes leben lernen. Wege zur seelischen Bewältigung des Diabetes, PAL Vlg., Mannheim, 1992, ISBN 392361456X -
![Kein Coverbild vorhanden]() Trotz Diabetes sinnvoll leben. Wege zu einem neuen Selbstverständnis. (ECON Ratgeber), Econ TB Vlg., München, 1986, ISBN 3612201980
Trotz Diabetes sinnvoll leben. Wege zu einem neuen Selbstverständnis. (ECON Ratgeber), Econ TB Vlg., München, 1986, ISBN 3612201980 -
![Was ein Diabetiker alles wissen muß]() Was ein Diabetiker alles wissen muß, Kirchheim, Mainz, 2001, ISBN 3874093174
Was ein Diabetiker alles wissen muß, Kirchheim, Mainz, 2001, ISBN 3874093174 -
![Kein Coverbild vorhanden]() Psychische Störungen und Compliance beim juvenilen Diabetes mellitus, Barth, Leipzig, 1995, ISBN 3335003950
Psychische Störungen und Compliance beim juvenilen Diabetes mellitus, Barth, Leipzig, 1995, ISBN 3335003950 -
![Kein Coverbild vorhanden]() Diabetes Diagnostik, C.F. Boehringer u. Soehne, 1967, ISBN B0000BS1OL
Diabetes Diagnostik, C.F. Boehringer u. Soehne, 1967, ISBN B0000BS1OL -
![Diabetes, Schwangerschaft & Kinderglück]() Diabetes, Schwangerschaft & Kinderglück, Kirchheim, Mainz, 2004, ISBN 3874093778
Diabetes, Schwangerschaft & Kinderglück, Kirchheim, Mainz, 2004, ISBN 3874093778 -
![Desserts für Diabetiker]() Desserts für Diabetiker, Krenn, 2003, ISBN 3902351179
Desserts für Diabetiker, Krenn, 2003, ISBN 3902351179 -
![Diabetes und Schwangerschaft]() Diabetes und Schwangerschaft, Trias, 1996, ISBN 3830431694
Diabetes und Schwangerschaft, Trias, 1996, ISBN 3830431694 -
![Kein Coverbild vorhanden]() Spätkomplikationen des Diabetes mellitus, Gruyter, 1990, ISBN 3110120690
Spätkomplikationen des Diabetes mellitus, Gruyter, 1990, ISBN 3110120690 -
![Diabetes und Psychologie]() Diabetes und Psychologie, Huber, Bern, 1995, ISBN 3456825250
Diabetes und Psychologie, Huber, Bern, 1995, ISBN 3456825250 -
![Kein Coverbild vorhanden]() Das muslimische Krankheitsverständnis : Eine Einführung am Beispiel türkischer Patienten mit Diabetes, Shaker Verlag GmbH, ISBN 3832215611
Das muslimische Krankheitsverständnis : Eine Einführung am Beispiel türkischer Patienten mit Diabetes, Shaker Verlag GmbH, ISBN 3832215611 -
![Kein Coverbild vorhanden]() Erfolgreich abnehmen bei Diabetes, Kirchheim, Mainz, 2004, ISBN 3874093840
Erfolgreich abnehmen bei Diabetes, Kirchheim, Mainz, 2004, ISBN 3874093840 -
![Du kannst es! Diabetes und Leistungssport]() Du kannst es! Diabetes und Leistungssport, Kirchheim, Mainz, 2002, ISBN 3874093336
Du kannst es! Diabetes und Leistungssport, Kirchheim, Mainz, 2002, ISBN 3874093336 -
![Diabetes]() Diabetes, Falken-Vlg., Niedernh., 1997, ISBN 380681516X
Diabetes, Falken-Vlg., Niedernh., 1997, ISBN 380681516X -
![Diabetes mellitus]() Diabetes mellitus, Wissenschaftliche Verlagsges., 2001, ISBN 3804717233
Diabetes mellitus, Wissenschaftliche Verlagsges., 2001, ISBN 3804717233 -
![Diabetes - neue Schritte zur Bewältigung. Praktische Alltagshilfen für Typ-I- und Typ-II-Diabetiker]() Diabetes - neue Schritte zur Bewältigung. Praktische Alltagshilfen für Typ-I- und Typ-II-Diabetiker, Asanger Verlag, Kröning, Heidelberg, 1995, ISBN 3893342958
Diabetes - neue Schritte zur Bewältigung. Praktische Alltagshilfen für Typ-I- und Typ-II-Diabetiker, Asanger Verlag, Kröning, Heidelberg, 1995, ISBN 3893342958 -
![Kein Coverbild vorhanden]() Diabetes in Medizin- und Kulturgeschichte. Grundzüge - Texte - Bibliographie, Springer, Heidelberg, 1989, ISBN 3540509593
Diabetes in Medizin- und Kulturgeschichte. Grundzüge - Texte - Bibliographie, Springer, Heidelberg, 1989, ISBN 3540509593 -
![Diabetes]() Diabetes, Gräfe & Unzer, 1996, ISBN 3774221081
Diabetes, Gräfe & Unzer, 1996, ISBN 3774221081 -
![Kein Coverbild vorhanden]() Abwechslungsreiche Diät bei Diabetes, Trias, 2001, ISBN 389373631X
Abwechslungsreiche Diät bei Diabetes, Trias, 2001, ISBN 389373631X -
![Abnehmen bei Diabetes]() Abnehmen bei Diabetes, Südwest-Verlag, 2001, ISBN 351706467X
Abnehmen bei Diabetes, Südwest-Verlag, 2001, ISBN 351706467X -
![Lungenfunktion und Gasaustausch : Untersuchung von Patienten mit Diabetes mellitus Typ 2]() Lungenfunktion und Gasaustausch : Untersuchung von Patienten mit Diabetes mellitus Typ 2, Kovac, Josef, Dr., ISBN 3830009062
Lungenfunktion und Gasaustausch : Untersuchung von Patienten mit Diabetes mellitus Typ 2, Kovac, Josef, Dr., ISBN 3830009062 -
![Sportlich aktiv mit Diabetes]() Sportlich aktiv mit Diabetes, Trias, 2003, ISBN 3830430736
Sportlich aktiv mit Diabetes, Trias, 2003, ISBN 3830430736 -
![Kein Coverbild vorhanden]() Lessons from Animal Diabetes, Birkhäuser Verlag, 1996, ISBN 3764338768
Lessons from Animal Diabetes, Birkhäuser Verlag, 1996, ISBN 3764338768 -
![Diabetes schnell verstehen und richtig handeln]() Diabetes schnell verstehen und richtig handeln, Karl F. Haug Fachbuchverlag, 2002, ISBN 3830430647
Diabetes schnell verstehen und richtig handeln, Karl F. Haug Fachbuchverlag, 2002, ISBN 3830430647 -
![Kohlehydrat- und Fett-Austausch-Tabelle für Diabetiker]() Kohlehydrat- und Fett-Austausch-Tabelle für Diabetiker, Trias, 2002, ISBN 3830430442
Kohlehydrat- und Fett-Austausch-Tabelle für Diabetiker, Trias, 2002, ISBN 3830430442 -
![Kein Coverbild vorhanden]() 15-Minuten-Gerichte für Diabetiker, Midena, 2001, ISBN 3310007510
15-Minuten-Gerichte für Diabetiker, Midena, 2001, ISBN 3310007510 -
![Diabetes Typ 2]() Diabetes Typ 2, Südwest-Verlag, 2002, ISBN 3517064394
Diabetes Typ 2, Südwest-Verlag, 2002, ISBN 3517064394 -
![Diabetes-Set, Ratgeber und Einkaufsführer]() Diabetes-Set, Ratgeber und Einkaufsführer, Südwest-Verlag, 2004, ISBN 3517067741
Diabetes-Set, Ratgeber und Einkaufsführer, Südwest-Verlag, 2004, ISBN 3517067741 -
![Feine Küche für Diabetes und leichte Vollkost]() Feine Küche für Diabetes und leichte Vollkost, Werd Verlag, 2000, ISBN 3859323008
Feine Küche für Diabetes und leichte Vollkost, Werd Verlag, 2000, ISBN 3859323008 -
![Kein Coverbild vorhanden]() Diabetes, Droemer Knaur, 2003, ISBN 3426776456
Diabetes, Droemer Knaur, 2003, ISBN 3426776456 -
![Kein Coverbild vorhanden]() Lebensqualität trotz Diabetes, Govi-Verlag, 1990, ISBN 3774101779
Lebensqualität trotz Diabetes, Govi-Verlag, 1990, ISBN 3774101779 -
![Kein Coverbild vorhanden]() Diabetes, die Krankheit, mit der Millionen leben. (Bücher des Wissens), Fischer-TB.-Vlg.,Ffm, 1982, ISBN 3596262704
Diabetes, die Krankheit, mit der Millionen leben. (Bücher des Wissens), Fischer-TB.-Vlg.,Ffm, 1982, ISBN 3596262704 -
![Kein Coverbild vorhanden]() Diabetes. Siege, Hoffnungen und immer neue Rätsel, Wiley/VCH, Weinh., 1982, ISBN 3527253459
Diabetes. Siege, Hoffnungen und immer neue Rätsel, Wiley/VCH, Weinh., 1982, ISBN 3527253459 -
![Das diabetische Herz]() Das diabetische Herz, Wissenschaft u. Tech., B., 2003, ISBN 3896855123
Das diabetische Herz, Wissenschaft u. Tech., B., 2003, ISBN 3896855123 -
![Kein Coverbild vorhanden]() Diabetes, Silberschnur, 2004, ISBN 3937464050
Diabetes, Silberschnur, 2004, ISBN 3937464050 -
![Kein Coverbild vorhanden]() Diabetes und Nierenfunktion im Alter, Urban & Vogel Medien und Medizin, ISBN 3899350529
Diabetes und Nierenfunktion im Alter, Urban & Vogel Medien und Medizin, ISBN 3899350529 -
![Kein Coverbild vorhanden]() Diabetes mellitus, Hogrefe-Verlag, 1994, ISBN 3801707687
Diabetes mellitus, Hogrefe-Verlag, 1994, ISBN 3801707687 -
![Kein Coverbild vorhanden]() Stellenwert von Antioxidantien beim Diabetes mellitus, Pmi, 1993, ISBN 3891192576
Stellenwert von Antioxidantien beim Diabetes mellitus, Pmi, 1993, ISBN 3891192576 -
![Textbook of Diabetic Neuropathology]() Textbook of Diabetic Neuropathology, Thieme, Stuttgart, 2003, ISBN 3131275812
Textbook of Diabetic Neuropathology, Thieme, Stuttgart, 2003, ISBN 3131275812 -
![Das große GU Koch- und Backbuch für Diabetiker]() Das große GU Koch- und Backbuch für Diabetiker, Gräfe & Unzer, 2001, ISBN 3774227179
Das große GU Koch- und Backbuch für Diabetiker, Gräfe & Unzer, 2001, ISBN 3774227179 -
![Diabetes und Sport ohne Probleme]() Diabetes und Sport ohne Probleme, Kirchheim, Mainz, 1998, ISBN 3874092747
Diabetes und Sport ohne Probleme, Kirchheim, Mainz, 1998, ISBN 3874092747 -
![Kein Coverbild vorhanden]() Sonderernährung. Diabetes beim Erwachsenen. Diabetes bei Kindern und Jugendlichen, Zuckschwerdt, W., Verlag GmbH für Medizin und N., ISBN 3886031004
Sonderernährung. Diabetes beim Erwachsenen. Diabetes bei Kindern und Jugendlichen, Zuckschwerdt, W., Verlag GmbH für Medizin und N., ISBN 3886031004 -
![Gut leben trotz Diabetes]() Gut leben trotz Diabetes, Verlag im Kilian, 2001, ISBN 3932091779
Gut leben trotz Diabetes, Verlag im Kilian, 2001, ISBN 3932091779 -
![Kein Coverbild vorhanden]() Vital und lebensfroh trotz Diabetes : Bircher-Benner-Ratgeber für Diabetiker, BIRCHER-BENNER VERLAG GmbH, ISBN 3870530626
Vital und lebensfroh trotz Diabetes : Bircher-Benner-Ratgeber für Diabetiker, BIRCHER-BENNER VERLAG GmbH, ISBN 3870530626 -
![Schulungsbuch für Diabetiker]() Schulungsbuch für Diabetiker, Urban & Fischer, 2002, ISBN 3437472704
Schulungsbuch für Diabetiker, Urban & Fischer, 2002, ISBN 3437472704 -
![Diabetes von Kindheit an]() Diabetes von Kindheit an, Waldthausen, 1998, ISBN 3895260207
Diabetes von Kindheit an, Waldthausen, 1998, ISBN 3895260207 -
![Kein Coverbild vorhanden]() Diabetes und Lebensqualität, Isensee, 1996, ISBN 3895983284
Diabetes und Lebensqualität, Isensee, 1996, ISBN 3895983284 -
![Kein Coverbild vorhanden]() Fallbeschreibungen - Endokrinologie und Diabetes, 1989, ISBN 3527154213
Fallbeschreibungen - Endokrinologie und Diabetes, 1989, ISBN 3527154213 -
![äzq Leitlinien-Clearingbericht Diabetes mellitus Typ 1]() äzq Leitlinien-Clearingbericht Diabetes mellitus Typ 1, videel, ISBN 3899069056
äzq Leitlinien-Clearingbericht Diabetes mellitus Typ 1, videel, ISBN 3899069056 -
![Mein süßes Leben]() Mein süßes Leben, Kirchheim, Mainz, 2000, ISBN 387409300X
Mein süßes Leben, Kirchheim, Mainz, 2000, ISBN 387409300X -
![Kein Coverbild vorhanden]() Diabetes-Journal, das Buch, Kirchheim, Mainz, 2002, ISBN 3874093263
Diabetes-Journal, das Buch, Kirchheim, Mainz, 2002, ISBN 3874093263 -
![Fit wie ein Diabetiker]() Fit wie ein Diabetiker, Kirchheim, Mainz, 2004, ISBN 3874093859
Fit wie ein Diabetiker, Kirchheim, Mainz, 2004, ISBN 3874093859 -
![Diagnose Diabetes]() Diagnose Diabetes, Falken-Vlg., Niedernh., 1996, ISBN 3635601063
Diagnose Diabetes, Falken-Vlg., Niedernh., 1996, ISBN 3635601063 -
![Das österreichische Diabetiker-Backbuch]() Das österreichische Diabetiker-Backbuch, Krenn, 2003, ISBN 3950131671
Das österreichische Diabetiker-Backbuch, Krenn, 2003, ISBN 3950131671 -
![Diabetes und andere Stoffwechselkrankheiten]() Diabetes und andere Stoffwechselkrankheiten, Piper, 1991, ISBN 3492113656
Diabetes und andere Stoffwechselkrankheiten, Piper, 1991, ISBN 3492113656 -
![Kein Coverbild vorhanden]() Diabetes. Eine lebenslange Herausforderung, Ecomed, 2002, ISBN 3609201711
Diabetes. Eine lebenslange Herausforderung, Ecomed, 2002, ISBN 3609201711 -
![Kein Coverbild vorhanden]() Diabetes und Bluthochdruck, Trias, 2003, ISBN 3830430876
Diabetes und Bluthochdruck, Trias, 2003, ISBN 3830430876 -
![Diabetologie kompakt]() Diabetologie kompakt, Thieme, Stuttgart, 2004, ISBN 3131377232
Diabetologie kompakt, Thieme, Stuttgart, 2004, ISBN 3131377232 -
![Kein Coverbild vorhanden]() Betrachtungen des Saccharias Zuckerlmeier zum Diabetes. Ein unwissenschaftlicher Beitrag eines diabetischen Arztes, 1977, ISBN 3874090019
Betrachtungen des Saccharias Zuckerlmeier zum Diabetes. Ein unwissenschaftlicher Beitrag eines diabetischen Arztes, 1977, ISBN 3874090019 -
![Der hypertensive Diabetiker]() Der hypertensive Diabetiker, Thieme, Stuttgart, 2002, ISBN 3131326611
Der hypertensive Diabetiker, Thieme, Stuttgart, 2002, ISBN 3131326611 -
![Diabetes & Soziales]() Diabetes & Soziales, Kirchheim, Mainz, 2002, ISBN 387409331X
Diabetes & Soziales, Kirchheim, Mainz, 2002, ISBN 387409331X -
![Kein Coverbild vorhanden]() Diabetic Microangiopathy, Karger, S., Verlag für Medizin, ISBN 3805537875
Diabetic Microangiopathy, Karger, S., Verlag für Medizin, ISBN 3805537875 -
![Kein Coverbild vorhanden]() Diabetes mellitus. Ein Nachschlagewerk für die diabetologische Praxis, Springer, Wien, 1989, ISBN 3211820515
Diabetes mellitus. Ein Nachschlagewerk für die diabetologische Praxis, Springer, Wien, 1989, ISBN 3211820515 -
![Kein Coverbild vorhanden]() Verbesserung der Lebensqualität der chronischen Krankheiten Diabetes mellitus, arterielle Hypertonie und Asthma bronchia, Urban & Schwarzenberg, 1994, ISBN 3541167513
Verbesserung der Lebensqualität der chronischen Krankheiten Diabetes mellitus, arterielle Hypertonie und Asthma bronchia, Urban & Schwarzenberg, 1994, ISBN 3541167513 -
![Kein Coverbild vorhanden]() Clinical Diabetes Mellitus. A Problem Oriented Approach, 1986, ISBN 3136618017
Clinical Diabetes Mellitus. A Problem Oriented Approach, 1986, ISBN 3136618017 -
![Kein Coverbild vorhanden]() Diabetes. Diät, Bewegung, Selbstkontrolle, 1983, ISBN 385368923X
Diabetes. Diät, Bewegung, Selbstkontrolle, 1983, ISBN 385368923X -
![Diabetesschulung und -beratung für Pflegeberufe und Arzthelferinnen]() Diabetesschulung und -beratung für Pflegeberufe und Arzthelferinnen, Urban & Fischer, Mchn., 1997, ISBN 3861265818
Diabetesschulung und -beratung für Pflegeberufe und Arzthelferinnen, Urban & Fischer, Mchn., 1997, ISBN 3861265818 -
![Clinical Diabetes Mellitus]() Clinical Diabetes Mellitus, Thieme, Stuttgart, 2000, ISBN 3136618033
Clinical Diabetes Mellitus, Thieme, Stuttgart, 2000, ISBN 3136618033 -
![Mein Kind hat Diabetes]() Mein Kind hat Diabetes, Urania, Stuttgart, 2000, ISBN 3332011324
Mein Kind hat Diabetes, Urania, Stuttgart, 2000, ISBN 3332011324 -
![Kein Coverbild vorhanden]() Fast gesund trotz Diabetes, Govi-Verlag, 2001, ISBN 3774104425
Fast gesund trotz Diabetes, Govi-Verlag, 2001, ISBN 3774104425 -
![Diabetes naturheilkundlich behandeln]() Diabetes naturheilkundlich behandeln, Oesch Verlag, 2000, ISBN 389698134X
Diabetes naturheilkundlich behandeln, Oesch Verlag, 2000, ISBN 389698134X -
![Kein Coverbild vorhanden]() Kleines Diabetes-Lexikon, Gruyter, 1988, ISBN 3110116200
Kleines Diabetes-Lexikon, Gruyter, 1988, ISBN 3110116200 -
![Kein Coverbild vorhanden]() Diabetes. Richtige Behandlung. Gesunde Lebensführung, Falken-Vlg., Niedernh., 1995, ISBN 3806846898
Diabetes. Richtige Behandlung. Gesunde Lebensführung, Falken-Vlg., Niedernh., 1995, ISBN 3806846898 -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.106/2 : Obesity, The Threat Ahead, Changing our Approach to its Management, Karl F. Haug Fachbuchverlag, 1998, ISBN 3830404581
Experimental and Clinical Endocrinology & Diabetes, Vol.106/2 : Obesity, The Threat Ahead, Changing our Approach to its Management, Karl F. Haug Fachbuchverlag, 1998, ISBN 3830404581 -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.105/3 : Abstracts of the 6th International Workshop Lessons from Animal Diabetes, Karl F. Haug Fachbuchverlag, 1997, ISBN 3830405774
Experimental and Clinical Endocrinology & Diabetes, Vol.105/3 : Abstracts of the 6th International Workshop Lessons from Animal Diabetes, Karl F. Haug Fachbuchverlag, 1997, ISBN 3830405774 -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.103/1 : Program of Plenary Sessions and Advance Abstracts of Short Communications, Karl F. Haug Fachbuchverlag, 1999, ISBN 3830403968
Experimental and Clinical Endocrinology & Diabetes, Vol.103/1 : Program of Plenary Sessions and Advance Abstracts of Short Communications, Karl F. Haug Fachbuchverlag, 1999, ISBN 3830403968 -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.105/1 : Program of Plenary Sessions and Abstracts, Karl F. Haug Fachbuchverlag, 1997, ISBN 383040428X
Experimental and Clinical Endocrinology & Diabetes, Vol.105/1 : Program of Plenary Sessions and Abstracts, Karl F. Haug Fachbuchverlag, 1997, ISBN 383040428X -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.102/1 : Program of Plenary Sessions and Advance Abstracts of Short Communications, Karl F. Haug Fachbuchverlag, 1994, ISBN 3830404751
Experimental and Clinical Endocrinology & Diabetes, Vol.102/1 : Program of Plenary Sessions and Advance Abstracts of Short Communications, Karl F. Haug Fachbuchverlag, 1994, ISBN 3830404751 -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.104/3 : In Vivo Models in Thyroid Research, Karl F. Haug Fachbuchverlag, 1996, ISBN 3830405723
Experimental and Clinical Endocrinology & Diabetes, Vol.104/3 : In Vivo Models in Thyroid Research, Karl F. Haug Fachbuchverlag, 1996, ISBN 3830405723 -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.104/2 : Abstracts of the VIth International Symposium on Insulin Receptors and Insulin Action, Molecular and Clinical, Karl F. Haug Fachbuchverlag, 1996, ISBN 3830404174
Experimental and Clinical Endocrinology & Diabetes, Vol.104/2 : Abstracts of the VIth International Symposium on Insulin Receptors and Insulin Action, Molecular and Clinical, Karl F. Haug Fachbuchverlag, 1996, ISBN 3830404174 -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.107/1 : Program of Plenary Sessions and Abstracts, Karl F. Haug Fachbuchverlag, 1999, ISBN 3830405782
Experimental and Clinical Endocrinology & Diabetes, Vol.107/1 : Program of Plenary Sessions and Abstracts, Karl F. Haug Fachbuchverlag, 1999, ISBN 3830405782 -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.102/2 : Proceedings of the International Workshop Recent advances in thyroid diagnostics, in vitro testing, methodological, Karl F. Haug Fachbuchverlag, 1994, ISBN 3830404956
Experimental and Clinical Endocrinology & Diabetes, Vol.102/2 : Proceedings of the International Workshop Recent advances in thyroid diagnostics, in vitro testing, methodological, Karl F. Haug Fachbuchverlag, 1994, ISBN 3830404956 -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.106/4 : Thyroid Autonomy, Karl F. Haug Fachbuchverlag, 1998, ISBN 3830404204
Experimental and Clinical Endocrinology & Diabetes, Vol.106/4 : Thyroid Autonomy, Karl F. Haug Fachbuchverlag, 1998, ISBN 3830404204 -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.106/3 : Methodological and Clinical Aspects of Iodine Determinations, Karl F. Haug Fachbuchverlag, 1998, ISBN 3830405561
Experimental and Clinical Endocrinology & Diabetes, Vol.106/3 : Methodological and Clinical Aspects of Iodine Determinations, Karl F. Haug Fachbuchverlag, 1998, ISBN 3830405561 -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.102/3 : Nuclear Medicine in Thyroid Diagnostics and Therapy, Karl F. Haug Fachbuchverlag, 1999, ISBN 383040493X
Experimental and Clinical Endocrinology & Diabetes, Vol.102/3 : Nuclear Medicine in Thyroid Diagnostics and Therapy, Karl F. Haug Fachbuchverlag, 1999, ISBN 383040493X -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.107/2 : Insulin, State of the Art, Karl F. Haug Fachbuchverlag, 1999, ISBN 3830404271
Experimental and Clinical Endocrinology & Diabetes, Vol.107/2 : Insulin, State of the Art, Karl F. Haug Fachbuchverlag, 1999, ISBN 3830404271 -
![Kein Coverbild vorhanden]() Experimental and Clinical Endocrinology & Diabetes, Vol.104/4 : Molecular Aspects in the Pathogenesis and Diagnostics of Thyroid Diseases, Karl F. Haug Fachbuchverlag, 1996, ISBN 3830404182
Experimental and Clinical Endocrinology & Diabetes, Vol.104/4 : Molecular Aspects in the Pathogenesis and Diagnostics of Thyroid Diseases, Karl F. Haug Fachbuchverlag, 1996, ISBN 3830404182 -
![Kein Coverbild vorhanden]() Jugendliche mit Diabetes: ein Schulungsprogramm. Didaktischer Leitfaden, Kirchheim, Mainz, 1996, ISBN 3874090922
Jugendliche mit Diabetes: ein Schulungsprogramm. Didaktischer Leitfaden, Kirchheim, Mainz, 1996, ISBN 3874090922 -
![Psycho-Diabetologie]() Psycho-Diabetologie, Kirchheim, Mainz, 2002, ISBN 3874093514
Psycho-Diabetologie, Kirchheim, Mainz, 2002, ISBN 3874093514 -
![Kein Coverbild vorhanden]() Epidemiology of Diabetes mellitus - a Markov Chain approach, Ginkgo Park Mediengesellschaft für Wissenschaft, ISBN 3980418960
Epidemiology of Diabetes mellitus - a Markov Chain approach, Ginkgo Park Mediengesellschaft für Wissenschaft, ISBN 3980418960 -
![Kein Coverbild vorhanden]() Gefahr Übergewicht. Diabetes, Herzinfarkt, Jugend u. Volk, Wien, 1992, ISBN 3811374141
Gefahr Übergewicht. Diabetes, Herzinfarkt, Jugend u. Volk, Wien, 1992, ISBN 3811374141 -
![Kein Coverbild vorhanden]() Gesund geniessen bei Diabetes, Unipart-Vlg., Remseck, 1995, ISBN 3812235641
Gesund geniessen bei Diabetes, Unipart-Vlg., Remseck, 1995, ISBN 3812235641 -
![Diabetes im Alter: Informationen für Senioren]() Diabetes im Alter: Informationen für Senioren, Karl F. Haug Fachbuchverlag, 2002, ISBN 3830430299
Diabetes im Alter: Informationen für Senioren, Karl F. Haug Fachbuchverlag, 2002, ISBN 3830430299 -
![Fußgesund bei Diabetes: So verhindern Sie den diabetischen Fuß]() Fußgesund bei Diabetes: So verhindern Sie den diabetischen Fuß, Trias, 2004, ISBN 3830431244
Fußgesund bei Diabetes: So verhindern Sie den diabetischen Fuß, Trias, 2004, ISBN 3830431244 -
![Manuale zur Pharmazeutischen Betreuung, Bd.3 : Diabetes mellitus Typ 1 und Typ 2]() Manuale zur Pharmazeutischen Betreuung, Bd.3 : Diabetes mellitus Typ 1 und Typ 2, Govi-Verlag, 2002, ISBN 3774109508
Manuale zur Pharmazeutischen Betreuung, Bd.3 : Diabetes mellitus Typ 1 und Typ 2, Govi-Verlag, 2002, ISBN 3774109508 -
![Ernährungsplan Diabetes mit KH-Austauschtabelle]() Ernährungsplan Diabetes mit KH-Austauschtabelle, Kirchheim, Mainz, 2001, ISBN 3874093360
Ernährungsplan Diabetes mit KH-Austauschtabelle, Kirchheim, Mainz, 2001, ISBN 3874093360 -
![Kein Coverbild vorhanden]() Entwicklung und Anwendung neuer Technologien für dise bedarfsgetriebene Patienteninformierung am Beispiel Diabetes mellitus, Cuvillier, Eric, ISBN 3898737101
Entwicklung und Anwendung neuer Technologien für dise bedarfsgetriebene Patienteninformierung am Beispiel Diabetes mellitus, Cuvillier, Eric, ISBN 3898737101 -
![Kein Coverbild vorhanden]() Lipoproteinstoffwechsel bei Adrenomyeloneuropathie, lipatrophem Diabetes und familiärer Hypercholesterinämie, Tectum Verlag, 2000, ISBN 3828810314
Lipoproteinstoffwechsel bei Adrenomyeloneuropathie, lipatrophem Diabetes und familiärer Hypercholesterinämie, Tectum Verlag, 2000, ISBN 3828810314 -
![Kein Coverbild vorhanden]() Disease Management bei Diabetes mellitus, Cuvillier, 2000, ISBN 3897128462
Disease Management bei Diabetes mellitus, Cuvillier, 2000, ISBN 3897128462 -
![Kein Coverbild vorhanden]() Über die Rolle von Stickstoffmonoxid bei der Entstehung des Typ 1 Diabetes, Shaker Verlag, 1999, ISBN 3826546121
Über die Rolle von Stickstoffmonoxid bei der Entstehung des Typ 1 Diabetes, Shaker Verlag, 1999, ISBN 3826546121 -
![Kein Coverbild vorhanden]() Verhaltensmedizinische Behandlung des Typ II-Diabetes . Einzelfallanalyse von Verhaltensänderungen und Motivationsvariablen, Verlag Dr. Kovac, 1996, ISBN 3860644971
Verhaltensmedizinische Behandlung des Typ II-Diabetes . Einzelfallanalyse von Verhaltensänderungen und Motivationsvariablen, Verlag Dr. Kovac, 1996, ISBN 3860644971 -
![Diabetes und Soziales]() Diabetes und Soziales, Kirchheim, Mainz, 1999, ISBN 3874092526
Diabetes und Soziales, Kirchheim, Mainz, 1999, ISBN 3874092526 -
![Internationaler Konsensus über den Diabetischen Fuß]() Internationaler Konsensus über den Diabetischen Fuß, Kirchheim, Mainz, 1999, ISBN 3874093026
Internationaler Konsensus über den Diabetischen Fuß, Kirchheim, Mainz, 1999, ISBN 3874093026 -
![Das diabetische Fußsyndrom]() Das diabetische Fußsyndrom, Urban & Vogel, 2003, ISBN 3899351975
Das diabetische Fußsyndrom, Urban & Vogel, 2003, ISBN 3899351975 -
![Kein Coverbild vorhanden]() Verhaltensmedizin und Diabetes mellitus, Springer, Berlin, 1988, ISBN 3540178236
Verhaltensmedizin und Diabetes mellitus, Springer, Berlin, 1988, ISBN 3540178236 -
![Erkenntnistheoretische und systemische Aspekte in der modernen Diabetologie]() Erkenntnistheoretische und systemische Aspekte in der modernen Diabetologie, Gruyter, 2001, ISBN 3110173476
Erkenntnistheoretische und systemische Aspekte in der modernen Diabetologie, Gruyter, 2001, ISBN 3110173476 -
![Methode zur Bestimmung der Spurenelementversorgung. Untersuchung bei Patienten mit Diabetes mellitus]() Methode zur Bestimmung der Spurenelementversorgung. Untersuchung bei Patienten mit Diabetes mellitus, Ibidem Verlag, 2000, ISBN 3898210464
Methode zur Bestimmung der Spurenelementversorgung. Untersuchung bei Patienten mit Diabetes mellitus, Ibidem Verlag, 2000, ISBN 3898210464 -
![Diabetiker-Küche]() Diabetiker-Küche, Seehamer, 2000, ISBN 3934058477
Diabetiker-Küche, Seehamer, 2000, ISBN 3934058477 -
![Kein Coverbild vorhanden]() Diabetes, Heyne, Mchn., 1985, ISBN 3453413962
Diabetes, Heyne, Mchn., 1985, ISBN 3453413962 -
![Diabetes mellitus Typ II]() Diabetes mellitus Typ II, Falken, 1999, ISBN 3806817936
Diabetes mellitus Typ II, Falken, 1999, ISBN 3806817936 -
![Kein Coverbild vorhanden]() Einfluß einer diätetischen Gewichtsredukton auf relevante Parameter bei Typ II Diabetes in der Praxis, Tectum Verlag, 2002, ISBN 382881204X
Einfluß einer diätetischen Gewichtsredukton auf relevante Parameter bei Typ II Diabetes in der Praxis, Tectum Verlag, 2002, ISBN 382881204X -
![Diabetes: Ein rechtlicher und sozialer Ratgeber]() Diabetes: Ein rechtlicher und sozialer Ratgeber, Trias, 2003, ISBN 3830431015
Diabetes: Ein rechtlicher und sozialer Ratgeber, Trias, 2003, ISBN 3830431015 -
![Clever essen bei Diabetes]() Clever essen bei Diabetes, Gräfe & Unzer, 2004, ISBN 3774266506
Clever essen bei Diabetes, Gräfe & Unzer, 2004, ISBN 3774266506 -
![Feine Küche für Diabetiker]() Feine Küche für Diabetiker, Zabert Sandmann, 1999, ISBN 3932023323
Feine Küche für Diabetiker, Zabert Sandmann, 1999, ISBN 3932023323 -
![Diabetes und seine biologische Behandlung]() Diabetes und seine biologische Behandlung, Emu, 2001, ISBN 3891890125
Diabetes und seine biologische Behandlung, Emu, 2001, ISBN 3891890125 -
![Diabetes mellitus]() Diabetes mellitus, Urban & Fischer Verlag, 2000, ISBN 3437216600
Diabetes mellitus, Urban & Fischer Verlag, 2000, ISBN 3437216600 -
![Kein Coverbild vorhanden]() Oxidativer Streß bei Diabetes mellitus - Methoden zur routinemäßigen klinischen Evaluierung, Tectum Verlag, 1999, ISBN 3828808107
Oxidativer Streß bei Diabetes mellitus - Methoden zur routinemäßigen klinischen Evaluierung, Tectum Verlag, 1999, ISBN 3828808107 -
![Diabetes Manual]() Diabetes Manual, Thieme, Stuttgart, 2003, ISBN 3131325224
Diabetes Manual, Thieme, Stuttgart, 2003, ISBN 3131325224 -
![Kein Coverbild vorhanden]() Pflege von Diabetespatienten, Kohlhammer, 2001, ISBN 3170163302
Pflege von Diabetespatienten, Kohlhammer, 2001, ISBN 3170163302 -
![Für Diabetiker, Mediterrane Küche]() Für Diabetiker, Mediterrane Küche, Falken, 2001, ISBN 3806827575
Für Diabetiker, Mediterrane Küche, Falken, 2001, ISBN 3806827575 -
![Diabetiker Kochbuch]() Diabetiker Kochbuch, Südwest-Verlag, 2001, ISBN 3517064688
Diabetiker Kochbuch, Südwest-Verlag, 2001, ISBN 3517064688 -
![Kein Coverbild vorhanden]() Diabetes mellitus, Patientenberatung in der Praxis, Deutscher Arzte-Verlag, 2000, ISBN 3769103599
Diabetes mellitus, Patientenberatung in der Praxis, Deutscher Arzte-Verlag, 2000, ISBN 3769103599 -
![Kein Coverbild vorhanden]() Npsychologische Beeinträchtigungen bei Typ-2-Diabetes:. Einfluß von glykämischer Kontrolle und Folgeerkrankungen auf Parameter der Gedächtnisleistung und Aufmerksamkeit, Tectum Verlag, 2001, ISBN 382881171X
Npsychologische Beeinträchtigungen bei Typ-2-Diabetes:. Einfluß von glykämischer Kontrolle und Folgeerkrankungen auf Parameter der Gedächtnisleistung und Aufmerksamkeit, Tectum Verlag, 2001, ISBN 382881171X -
![Kochen & Backen für Diabetiker]() Kochen & Backen für Diabetiker, Falken, 1997, ISBN 3806844674
Kochen & Backen für Diabetiker, Falken, 1997, ISBN 3806844674 -
![Cardiovascular Risk in Type 2 Diabetes Mellitus]() Cardiovascular Risk in Type 2 Diabetes Mellitus, Springer, Berlin, 2002, ISBN 3540438033
Cardiovascular Risk in Type 2 Diabetes Mellitus, Springer, Berlin, 2002, ISBN 3540438033 -
![Diabetes Backbuch]() Diabetes Backbuch, At-Verlag, 2003, ISBN 3855029172
Diabetes Backbuch, At-Verlag, 2003, ISBN 3855029172 -
![Diabetes Desserts]() Diabetes Desserts, At-Verlag, 2001, ISBN 3855027250
Diabetes Desserts, At-Verlag, 2001, ISBN 3855027250 -
![Diabetes Kochbuch]() Diabetes Kochbuch, At-Verlag, 1998, ISBN 3855026181
Diabetes Kochbuch, At-Verlag, 1998, ISBN 3855026181 -
![Kein Coverbild vorhanden]() Diabetes und Schwangerschaft, Thieme, Stgt., 1983, ISBN 3135195015
Diabetes und Schwangerschaft, Thieme, Stgt., 1983, ISBN 3135195015 -
![Mit Diabetes komm ich klar]() Mit Diabetes komm ich klar, Trias, 2001, ISBN 3893736530
Mit Diabetes komm ich klar, Trias, 2001, ISBN 3893736530 -
![Kein Coverbild vorhanden]() Das Diabetes-mellitus-Syndrom, Urban & Schwarzenberg, 1965, ISBN B0000BKM64
Das Diabetes-mellitus-Syndrom, Urban & Schwarzenberg, 1965, ISBN B0000BKM64 -
![Diabetes und Schwangerschaft]() Diabetes und Schwangerschaft, Springer-Verlag Vienna, 2002, ISBN 3211837388
Diabetes und Schwangerschaft, Springer-Verlag Vienna, 2002, ISBN 3211837388 -
![Kein Coverbild vorhanden]() Gestational Diabetes, Springer Verlag Wien, 1987, ISBN 3211820078
Gestational Diabetes, Springer Verlag Wien, 1987, ISBN 3211820078 -
![Kein Coverbild vorhanden]() Diabetes bei Kindern: ein Behandlungs- und Schulungsprogramm. Diabetes-Buch für Kinder, Kirchheim, Mainz, 1998, ISBN 3874092682
Diabetes bei Kindern: ein Behandlungs- und Schulungsprogramm. Diabetes-Buch für Kinder, Kirchheim, Mainz, 1998, ISBN 3874092682 -
![Abnehmen bei Typ-2-Diabetes - nach F. X. Mayr]() Abnehmen bei Typ-2-Diabetes - nach F. X. Mayr, Haug Sachbuch, 2004, ISBN 3830421087
Abnehmen bei Typ-2-Diabetes - nach F. X. Mayr, Haug Sachbuch, 2004, ISBN 3830421087 -
![Für Diabetiker, Süßspeisen und Desserts]() Für Diabetiker, Süßspeisen und Desserts, Falken, 2001, ISBN 3806827540
Für Diabetiker, Süßspeisen und Desserts, Falken, 2001, ISBN 3806827540 -
![Backen für Diabetiker]() Backen für Diabetiker, Gräfe und Unzer Verlag, 2002, ISBN 3774254486
Backen für Diabetiker, Gräfe und Unzer Verlag, 2002, ISBN 3774254486 -
![Kein Coverbild vorhanden]() Diabetes mellitus, Urban u. Fischer, Mchn., 1985, ISBN 3541051957
Diabetes mellitus, Urban u. Fischer, Mchn., 1985, ISBN 3541051957 -
![Fit und selbstbewusst mit Diabetes]() Fit und selbstbewusst mit Diabetes, Verlag Gesundheit, 2000, ISBN 3333010852
Fit und selbstbewusst mit Diabetes, Verlag Gesundheit, 2000, ISBN 3333010852 -
![Selbstbewußt mit Diabetes]() Selbstbewußt mit Diabetes, Kirchheim, Mainz, 2004, ISBN 3874093786
Selbstbewußt mit Diabetes, Kirchheim, Mainz, 2004, ISBN 3874093786 -
![Kein Coverbild vorhanden]() Ein portables System zur subkutanen Messung und Regelung der Glukose bei Diabetes mellitus Typ-I, Shaker Verlag GmbH, 2000, ISBN 3826578147
Ein portables System zur subkutanen Messung und Regelung der Glukose bei Diabetes mellitus Typ-I, Shaker Verlag GmbH, 2000, ISBN 3826578147 -
![Kein Coverbild vorhanden]() Diabetes - nein danke! : Primärprävention für die Praxis, Kirchheim + Co GmbH, ISBN 3874093662
Diabetes - nein danke! : Primärprävention für die Praxis, Kirchheim + Co GmbH, ISBN 3874093662 -
![Diabetes mellitus: Acarbose]() Diabetes mellitus: Acarbose, Kirchheim, Mainz, 2001, ISBN 3874093395
Diabetes mellitus: Acarbose, Kirchheim, Mainz, 2001, ISBN 3874093395 -
![Kein Coverbild vorhanden]() Diabetes mellitus, Fußfibel, Leitfaden für Hausärzte, Kirchheim, Mainz, 1999, ISBN 3874092852
Diabetes mellitus, Fußfibel, Leitfaden für Hausärzte, Kirchheim, Mainz, 1999, ISBN 3874092852 -
![Kein Coverbild vorhanden]() Diabetes mellitus, Fußfibel, Leitfaden für Patienten, Kirchheim, Mainz, 2004, ISBN 3874093131
Diabetes mellitus, Fußfibel, Leitfaden für Patienten, Kirchheim, Mainz, 2004, ISBN 3874093131 -
![Kein Coverbild vorhanden]() Schulung von Kindern mit chronischen Erkrankungen. Am Beispiel des Diabetes mellitus Typ I, Quintessenz-Zahnmed., Bln, 1995, ISBN 3861282844
Schulung von Kindern mit chronischen Erkrankungen. Am Beispiel des Diabetes mellitus Typ I, Quintessenz-Zahnmed., Bln, 1995, ISBN 3861282844 -
![Gut leben mit Typ-1-Diabetes]() Gut leben mit Typ-1-Diabetes, Urban & Fischer Verlag, 2003, ISBN 3437452967
Gut leben mit Typ-1-Diabetes, Urban & Fischer Verlag, 2003, ISBN 3437452967 -
![Selbstbestimmte Pflege für Menschen mit Diabetes mellitus]() Selbstbestimmte Pflege für Menschen mit Diabetes mellitus, Huber, Bern, 1999, ISBN 3456831404
Selbstbestimmte Pflege für Menschen mit Diabetes mellitus, Huber, Bern, 1999, ISBN 3456831404 -
![Gesunde Brote]() Gesunde Brote, Knaur, 2004, ISBN 342666951X
Gesunde Brote, Knaur, 2004, ISBN 342666951X -
![Kein Coverbild vorhanden]() Moderne Diät bei Kinder- und Jugend-Diabetes. Mit praktischen Rezept-Abwandlungen für die ganze Familie, Gräfe u. U., Mchn., ISBN 3774216207
Moderne Diät bei Kinder- und Jugend-Diabetes. Mit praktischen Rezept-Abwandlungen für die ganze Familie, Gräfe u. U., Mchn., ISBN 3774216207 -
![Kein Coverbild vorhanden]() Moderne Diät bei Erwachsenen-Diabetes, ISBN 3774216185
Moderne Diät bei Erwachsenen-Diabetes, ISBN 3774216185 -
![Kein Coverbild vorhanden]() Moderne Diät bei Typ-II-Diabetes (Erwachsenen- Diabetes), Gräfe u. U., Mchn., 1991, ISBN 3774220603
Moderne Diät bei Typ-II-Diabetes (Erwachsenen- Diabetes), Gräfe u. U., Mchn., 1991, ISBN 3774220603 -
![Diabetes Typ 2]() Diabetes Typ 2, Rowohlt Tb., 1999, ISBN 3499604469
Diabetes Typ 2, Rowohlt Tb., 1999, ISBN 3499604469 -
![Diabetes Alphabet]() Diabetes Alphabet, Kirchheim, Mainz, 2002, ISBN 3874093204
Diabetes Alphabet, Kirchheim, Mainz, 2002, ISBN 3874093204 -
![Diabetiker-Reiseausweis]() Diabetiker-Reiseausweis, Kirchheim, Mainz, 2001, ISBN 3874093301
Diabetiker-Reiseausweis, Kirchheim, Mainz, 2001, ISBN 3874093301 -
![Fragen und Antworten zum Diabetes]() Fragen und Antworten zum Diabetes, Kirchheim, Mainz, 1994, ISBN 3874090809
Fragen und Antworten zum Diabetes, Kirchheim, Mainz, 1994, ISBN 3874090809 -
![Sprechstunde Diabetes]() Sprechstunde Diabetes, Gräfe u. U., Mchn., 1996, ISBN 3774214743
Sprechstunde Diabetes, Gräfe u. U., Mchn., 1996, ISBN 3774214743 -
![Kein Coverbild vorhanden]() Diabetes mellitus und Saluretika, Thieme, 1967, ISBN B0000BS2E1
Diabetes mellitus und Saluretika, Thieme, 1967, ISBN B0000BS2E1 -
![Kein Coverbild vorhanden]() Kochen macht uns Kindern Spass. Kochbuch für Kinder mit und ohne Diabetes, 1991, ISBN 3874090493
Kochen macht uns Kindern Spass. Kochbuch für Kinder mit und ohne Diabetes, 1991, ISBN 3874090493 -
![Kein Coverbild vorhanden]() Das türkische Diabetiker-Kochbuch, Krenn, 2004, ISBN 3902351276
Das türkische Diabetiker-Kochbuch, Krenn, 2004, ISBN 3902351276 -
![Kein Coverbild vorhanden]() Gesundheitsökonomische Evaluation bei Diabetes mellitus, Typ 2 : Verbesserung von Entscheidungsunterstützung und Erfolgskontrolle durch MARKOV-Simulationsmodell, Cuvillier, Eric, ISBN 3898738418
Gesundheitsökonomische Evaluation bei Diabetes mellitus, Typ 2 : Verbesserung von Entscheidungsunterstützung und Erfolgskontrolle durch MARKOV-Simulationsmodell, Cuvillier, Eric, ISBN 3898738418 -
![Diabetes besser im Griff]() Diabetes besser im Griff, Ennsthaler, 1997, ISBN 3850683133
Diabetes besser im Griff, Ennsthaler, 1997, ISBN 3850683133 -
![Auf die Einstellung kommt es an, Diabetes]() Auf die Einstellung kommt es an, Diabetes, Kreuz-Verlag, 1992, ISBN 3268001319
Auf die Einstellung kommt es an, Diabetes, Kreuz-Verlag, 1992, ISBN 3268001319 -
![Diabetes-Ampel]() Diabetes-Ampel, Knaur, 2003, ISBN 3426668165
Diabetes-Ampel, Knaur, 2003, ISBN 3426668165 -
![Backen mit Genuss bei Diabetes]() Backen mit Genuss bei Diabetes, Midena, 2000, ISBN 3310005860
Backen mit Genuss bei Diabetes, Midena, 2000, ISBN 3310005860 -
![Genussvoll essen bei Diabetes mellitus]() Genussvoll essen bei Diabetes mellitus, Knaur, 2003, ISBN 331000452X
Genussvoll essen bei Diabetes mellitus, Knaur, 2003, ISBN 331000452X -
![Diabetes und Herz]() Diabetes und Herz, Steinkopff, 2004, ISBN 3798513821
Diabetes und Herz, Steinkopff, 2004, ISBN 3798513821 -
![Kein Coverbild vorhanden]() Ernährung und Diabetes, Arbeitskreis für Ernährungsforschung e.V., ISBN 3922290337
Ernährung und Diabetes, Arbeitskreis für Ernährungsforschung e.V., ISBN 3922290337 -
![Kein Coverbild vorhanden]() Zuckerkrank. Leben mit Diabetes, Kiepenheuer u. W., Köln, 1989, ISBN 3462020099
Zuckerkrank. Leben mit Diabetes, Kiepenheuer u. W., Köln, 1989, ISBN 3462020099 -
![Hilfe! Diabetes]() Hilfe! Diabetes, Vgs Verlagsges., 2002, ISBN 3802515196
Hilfe! Diabetes, Vgs Verlagsges., 2002, ISBN 3802515196 -
![Mein Buch über den Diabetes mellitus]() Mein Buch über den Diabetes mellitus, Kirchheim, Mainz, 2003, ISBN 3874093492
Mein Buch über den Diabetes mellitus, Kirchheim, Mainz, 2003, ISBN 3874093492 -
![Wie behandele ich meinen Diabetes]() Wie behandele ich meinen Diabetes, Kirchheim, Mainz, 2004, ISBN 3874093808
Wie behandele ich meinen Diabetes, Kirchheim, Mainz, 2004, ISBN 3874093808 -
![Kein Coverbild vorhanden]() Diabetes-Tagebuch : Für Typ-2-Diabetiker, die nicht Insulin spritzen, Kirchheim + Co GmbH, ISBN 3874093522
Diabetes-Tagebuch : Für Typ-2-Diabetiker, die nicht Insulin spritzen, Kirchheim + Co GmbH, ISBN 3874093522 -
![Kein Coverbild vorhanden]() Wie behandle ich meinen Diabetes. Für Diabetiker, die nicht Insulin spritzen, 1994, ISBN 3874092070
Wie behandle ich meinen Diabetes. Für Diabetiker, die nicht Insulin spritzen, 1994, ISBN 3874092070 -
![Typ-2-Diabetes, Heilung ist möglich]() Typ-2-Diabetes, Heilung ist möglich, Haug Sachbuch, 2004, ISBN 3830421133
Typ-2-Diabetes, Heilung ist möglich, Haug Sachbuch, 2004, ISBN 3830421133 -
![Mikrovaskuläre Folgeerkrankungen bei Kindern und Jugendlichen mit Diabetes mellitus]() Mikrovaskuläre Folgeerkrankungen bei Kindern und Jugendlichen mit Diabetes mellitus, Schattauer, F.K. Verlag, 1999, ISBN 3794517539
Mikrovaskuläre Folgeerkrankungen bei Kindern und Jugendlichen mit Diabetes mellitus, Schattauer, F.K. Verlag, 1999, ISBN 3794517539 -
![KH-Tabelle für Diabetiker]() KH-Tabelle für Diabetiker, Kirchheim, Mainz, 2003, ISBN 3874093751
KH-Tabelle für Diabetiker, Kirchheim, Mainz, 2003, ISBN 3874093751 -
![Kein Coverbild vorhanden]() Einfluß des Zigarettenrauchens auf den Blutdruck bei Patienten mit Typ 1 Diabetes mellitus, Shaker Verlag, 1998, ISBN 3826540247
Einfluß des Zigarettenrauchens auf den Blutdruck bei Patienten mit Typ 1 Diabetes mellitus, Shaker Verlag, 1998, ISBN 3826540247 -
![Diabetes bei Kindern]() Diabetes bei Kindern, Karl F. Haug Fachbuchverlag, 2002, ISBN 3830430582
Diabetes bei Kindern, Karl F. Haug Fachbuchverlag, 2002, ISBN 3830430582 -
![Der Südwest Weinführer für Diabetiker 2001/2002]() Der Südwest Weinführer für Diabetiker 2001/2002, Südwest-Verlag, ISBN 3517062243
Der Südwest Weinführer für Diabetiker 2001/2002, Südwest-Verlag, ISBN 3517062243 -
![Kein Coverbild vorhanden]() Diabetes-Brevier, Wolff, 1970, ISBN B0000BSDI3
Diabetes-Brevier, Wolff, 1970, ISBN B0000BSDI3 -
![Type-2 Diabetic Nephropathy in Japan]() Type-2 Diabetic Nephropathy in Japan, Karger, 2001, ISBN 3805572743
Type-2 Diabetic Nephropathy in Japan, Karger, 2001, ISBN 3805572743