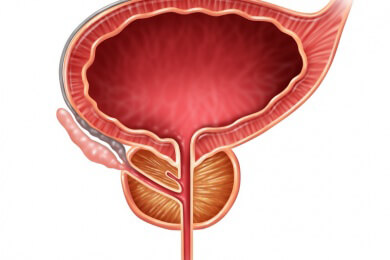
Inkontinenz - Formen, Merkmale und Hinweise zur Behandlung
Es gibt verschiedene Ursachen für eine Inkontinenz. Je nachdem, welche Form der Erkrankung vorliegt, kann diese durchaus gut behandelt werden. Grundsätzlich werden Harninkontinenz (Blasenschwäche) und Stuhlinkontinenz unterschieden. Lesen Sie über die Formen und Merkmale der Inkontinenz und informieren Sie sich über mögliche Behandlungsoptionen.

Inkontinenz - Merkmale und Krankheitsbild
Inkontinenz äußert sich durch unwillkürlichen Abgang von Harn oder Stuhl. Zur Inkontinenz gehören dementsprechend sowohl die Harninkontinenz (auch Blasenschwäche), als auch die Stuhlinkontinenz.
Stuhlinkontinenz
In der Medizin wird Stuhlinkontinenz auch als anale Inkontinenz, anorektale Inkontinenz oder Darminkontinenz bezeichnet. Prinzipiell kann diese Erkrankung in jedem Alter auftreten; besonders betroffen sind jedoch ältere Menschen.
In Deutschland leiden rund ein bis drei Prozent der Bevölkerung unter Stuhlinkontinenz. Bei Frauen kommt die Erkrankung vier- bis fünfmal so häufig vor wie bei Männern.
Schweregrade und Formen
Unterteilt wird die anale Inkontinenz in drei unterschiedliche Schweregrade.
- Bei Grad 1 handelt es sich um eine leichte Form, bei der lediglich ein unkontrollierter Abgang von Winden stattfindet.
- Grad 2 wird als mittlere Form eingestuft. Dabei kommt es zum Abgang von dünnflüssigem Stuhl.
- Schwerste Form ist Grad 3, bei dem die Betroffenen unter dem unfreiwilligen Abgang von geformtem Stuhl leiden.
Je nach Ursache werden mehrere Formen von Stuhlinkontinenz unterschieden:
- Bei der Stuhlinkontinenz durch rektale Koprostase oder Verstopfung verweilt der Stuhl so lange im Dickdarm, dass es zu Kotsteinen kommen kann, die eine spontante Entleerung des Darms nicht mehr möglich machen.
- zur Inkontinenz durch Störung der rektalen Speicherfunktion kommt es z.B. nach Operationen sowie aufgrund von chronischen Darmerkrankungen.
- Die sensorische Stuhlinkontinenz beschreibt eine Form, bei der die Schleimhaut des Analkanals in ihrer sensiblen Wahrnehmung gestört ist.
- Bei der muskulären Stuhlinkontinenz handelt es sich um eine Schädigung des Schließmuskelapparates. Ein Dammriss infolge einer Geburt stellt die häufigste Ursache dar.
- Die neurogene Stuhlinkontinenz liegt vor, wenn die Funktionsstörung aufgrund von spinalen oder zerebralen Ursachen erfolgt, wie z.B. durch Multiple Sklerose oder degenerative Erkrankungen.
Harninkontinenz
Spricht man von Harninkontinenz oder Blasenschwäche, ist damit gemeint, dass die Betroffenen den Abgang ihres Urins nicht kontrollieren können. In den meisten Fällen wird Harninkontinenz im Laufe des Lebens erworben. Sie kann aber auch angeboren sein.
Im Schnitt leiden mehr Frauen als Männer unter Blasenschwäche. Die Ursache liegt darin, dass es mehrere Krankheiten im unteren Bauchbereich gibt, die bei einer Frau auftreten können und eine Harninkontinenz mit sich bringen. Zum Beispiel leiden Frauen viel häufiger unter Blasenentzündungen, die (wenn sie häufig auftreten), zu einer Blasenschwäche führen können.
Männer leiden dagegen häufig ab einem Alter von 60 Jahren an diesen Beschwerden, die meist mit einer Funktionsstörung der Prostata zusammenhängen. Die Prostata umschließt die Blase und wirkt daher auf sie ein.
Die Mengen an Urin, die bei einer Harninkontinenz verloren gehen, können sowohl sehr gering als auch sehr groß sein. Bislang weiß man nicht genau, wie viele Menschen unter Harninkontinenz leiden, da viele der Betroffenen aus Scham darauf verzichten, einen Arzt zu konsultieren.
Die Zunahme der Blasenschwäche steigt mit der Höhe des Lebensalters. Harninkontinenz tritt jedoch nicht ausschließlich bei Senioren auf, auch junge Menschen können von dieser Erkrankung betroffen sein.
Folgen
Bei vielen Patienten führt Inkontinenz zu seelischen Problemen. So kommt es häufig aus Scham zu einem Rückzug aus dem gesellschaftlichen Leben, da die Erkrankten Angst davor haben, das an öffentlichen Plätzen wie Restaurants, Kinos oder Theatern ihr Uringeruch wahrgenommen wird. Auch Kontakte zu Freunden oder Angehörigen werden zunehmend vermieden, was schließlich immer mehr zu Isolation führt.
Formen
Bei Harninkontinenz unterscheidet man zwischen verschiedenen Formen:
Stressinkontinenz
Die häufigste Inkontinenzform ist die so genannte Stressinkontinenz. Dabei kommt es zum unfreiwilligen Abgang von Urin, wenn der Betroffene körperlichen Belastungen wie zum Beispiel Husten, Niesen, Pressen, Lachen, Aufstehen oder Hinsetzen ausgesetzt ist. Ursächlich ist ein Missverhältnis zwischen dem Blasenschließmuskel und dem Bauchinnendruck.
Dranginkontinenz
Die Dranginkontinenz bezeichnet man auch als Reizblase oder Urge-Inkontinenz. Bei dieser Form, die am zweithäufigsten auftritt, leiden die Betroffenen ständig unter Harndrang. Meist geht der Urin ab, bevor die Toilette erreicht werden kann.
Grund für diese Blasenschwäche ist eine Überaktivität des Detrusormuskels, der für das Wasserlassen verantwortlich ist. Diese Überaktivität kann durch Blasensteine oder Blasenentzündungen, aber auch durch psychischen Stress hervorgerufen werden.
Überlaufinkontinenz
Bei einer Überlaufinkontinenz kann der Urin nicht vollständig abgelassen werden, da entweder eine Verstopfung der Harnblase vorliegt oder der Blasenschließmuskel zu aktiv ist. Dadurch staut sich der Urin solange im Harnleiter, bis es gewissermaßen zum Überlaufen der Blase kommt, was unwillkürliches Harnträufeln zur Folge hat. Bei Männern kommt es häufig durch eine Vergrößerung der Prostata zu einer Überlaufinkontinenz.
Ursachen
Stuhlinkontinenz
Zu einer analen Inkontinenz kann es aus den verschiedensten Gründen kommen. Dabei treffen in der Regel mehrere Faktoren zusammen, die zur Entstehung der Inkontinenz führen. Dazu gehören unter anderem Störungen bei der Impulsverarbeitung wie
- ein Schlaganfall
- ein Gehirntumor
- Multiple Sklerose oder
- Morbus Alzheimer.
Ebenso kann eine Unterbrechung der Pulsüberleitung wie eine Querschnittslähmung Inkontinenz zur Folge haben. Weitere Ursachen sind sensorische Störungen wie
- Diarrhoe (Durchfall)
- Hämorrhoiden
- eine Entzündung des Dickdarms (Colitis) oder
- ein Rektumprolaps
sowie muskuläre Störungen wie
- ein Dammriss bei einer Frau während der Geburt
- eine Beckenbodensenkung aufgrund von altersbedingter Bindegewebsschwäche oder Operationen an der Gebärmutter
- Fistelspaltung
- Überdehnung durch Verstopfung (Obstipation)
- Tumore
- Tumoroperationen
- infiltrierende Abszesse und
- angeborene Fehlbildungen.
Mitunter wird eine Stuhlinkontinenz auch durch die Einnahme von bestimmten Arzneimitteln wie hoch dosierten Abführmitteln oder Psychopharmaka ausgelöst. In seltenen Fällen können zudem psychische Störungen wie ein Rückfall in die Verhaltensweisen eines Kleinkindes Grund für den unfreiwilligen Stuhlabgang sein.
Harninkontinenz
Welche Ursache einer Blasenschwäche zugrunde liegen, hängt vom Alter des Betroffenen und dessen Gesundheitszustand ab.
Stressinkontinenz
Auch eine Harninkontinenz kann als Stressinkontinenz die Folge von mehreren Geburten oder schweren Entbindungen sowie die Folge eines schlaffen Beckenbodens sein.
Dranginkontinenz
Erkrankungen wie Tumore oder Blasenentzündungen können eine Dranginkontinenz als Symptom aufweisen. Daher muss der Arzt im Rahmen der Diagnostik diese Erkrankungen immer zuerst ausschließen können, bevor eine Therapie beginnen kann.
Ebenso zählen
- Demenzerkrankungen
- Parkinson-Erkrankung
- multiple Sklerose oder auch die
- Folgen eines Schlaganfalls
zu den möglichen Gründen für eine Dranginkontinenz.
Belastungsinkontinenz
Für eine Belastungsinkontinenz können
- eine Beckenbodenschwäche
- Operationen am Becken oder ein
- Östrogenmangel
Reflexinkontinenz
Bei älteren Menschen erschlafft die Muskulatur des so genannten Blasenschließmuskels, was zu einem ungewollten Harnabgang führt. Frauen neigen häufig zu einer Blasenschwäche im Rahmen einer Entbindung.
Die Beckenbodenmuskulatur erschlafft hier und führt so zum unkontrollierbaren Harnabgang. Gleiches gilt auch für übergewichtige Betroffene.
Auch querschnittsgelähmte Patienten leiden meist unter einer Reflexinkontinenz. Durch die Verletzung wurden die Nerven durchtrennt, so dass der Patient keine Kontrolle mehr über die Schließmuskel von Blase und Darm hat.
Überlaufinkontinenz
Bei Männern kann eine Prostatavergrößerung der Grund für die Blasenschwäche sein. Patienten mit einer Überlaufinkontinenz haben häufig auch Tumore im Bereich der Prostata oder Erkrankungen wie zum Beispiel Diabetes mellitus.
Kinder, die nachts ins Bett machen, sind in ihrer Entwicklung oft noch nicht so weit wie andere gleichaltrige Kinder. Oft stecken auch psychische Probleme dahinter, beispielsweise weil ein Geschwisterchen auf die Welt gekommen ist.
Verlauf
Wie die beiden Inkontinenzerkrankungen verlaufen, kann nicht allgemein gesagt werden. Häufig hilft eine Beckenbodengymnastik, um die Symptome in den Griff zu bekommen. In einigen Fällen muss auch eine Operation erfolgen.
Patienten mit einer Grunderkrankung wie zum Beispiel einer Querschnittslähmung müssen meist ihr Leben lang mit der Inkontinenz zurechtkommen. Regenerieren sich hingegen die Nerven wieder, kann auch der Schließmuskel wieder kontrolliert werden.
Symptome
Patienten mit einer Harninkontinenz leiden an einer Blasenschwäche, Patienten mit einer Stuhlinkontinenz an einer Schwäche des Darmes. Beide Inkontinenzformen können zusammen, jedoch auch getrennt voneinander auftreten.
Stuhlinkontinenz
Bei der Stuhlinkontinenz können die Patienten je nach Erkrankungssstadium die Stuhlausscheidung nur noch unzureichend kontrollieren. Man unterscheidet
- Schweregrad 1 (leichte Inkontinenz)
- Schweregrad 2 (mittlere Inkontinenz) und
- Schweregrad 3 (schwere Inkontinenz)
Im ersten Stadium dieser Erkrankung tritt die Stuhlinkontinenz nur im Zusammenhang mit Durchfall oder bei körperlicher Belastung auf. In der Unterwäsche sind dann Schmierspuren des Stuhlgangs zu finden.
Im zweiten Stadium können die Patienten nicht mehr verhindern, dass Stuhl bei Darmgasen mit abgeht. Auch wenn der Stuhlgang dünner ist, kann dieser nicht mehr gehalten werden.
Im letzten Stadium der Stuhlinkontinenz haben die Patienten keinerlei Kontrolle mehr über die Stuhlausscheidung. Sie können den Stuhlgang nicht mehr zurückhalten.
Harninkontinenz
Harninkontinenz kommt weitaus häufiger vor. Man unterscheidet hier vier verschiedene Formen der Inkontinenz:
- Stressinkontinenz
- Überlaufinkontinenz
- Dranginkontinenz sowie die
- Reflexinkontinenz
Patienten mit einer Stressinkontinenz können in Situationen, in denen sie sich körperlich belasten oder auch beim Husten oder Niesen den Harnabgang nicht mehr steuern oder willentlich beeinflussen und zurückhalten.
Unter einer Überlaufinkontinenz versteht man die unvollständige Entleerung der Blase. Der restliche Harn, der nicht mehr ausgeschieden wird, geht dann unbewusst von selbst ab.
Patienten mit einer Dranginkontinenz können den Harnabgang ebenfalls nicht steuern, haben jedoch immer das starke Bedürfnis, auf die Toilette zu müssen. Meist schaffen es die Betroffenen jedoch nicht mehr zur Toilette.
Im Gegensatz zur Dranginkontinenz verspüren Patienten mit einer Reflexinkontinenz keinen Harndrang. Diese Form der Harninkontinenz kommt zum Beispiel bei querschnittsgelähmten Patienten vor.
Viele Patienten schämen sich aufgrund ihrer Inkontinenz und wenden sich erst recht spät an ihren Arzt.
Diagnose
Diagnose bei Stuhlinkontinenz
Facharzt für die Diagnostik einer Stuhlinkontinenz ist ein Internist mit der Zusatzbezeichnung "Proktologie".
Anamnese und körperliche Untersuchung
Der Arzt fragt den Patienten nach den genauen Beschwerden und in welchen Situationen der Stuhl abgeht. Dann führt er eine körperliche Untersuchung durch, in dem er beim seitlich liegenden Patienten den Enddarm mit dem Finger im Rahmen einer rektalen Untersuchung austastet. Hier kann der Arzt bereits Veränderungen am Enddarm ertasten, die die Ursache der Stuhlinkontinenz sein können.
Weitere Untersuchungen
Je nach Befund wird auch eine Enddarm- oder komplette Darmspiegelung durchgeführt. Für eine Enddarmspiegelung muss der Patient das Ende des Darmes lediglich mit einem Einlauf säubern, für eine komplette Darmspiegelung muss hingegen eine Flüssigkeit getrunken werden, die abführend wirkt und den kompletten Darm dadurch reinigt.
Bei der Enddarmspiegelung (Proktoskopie) liegt der Patienten auf einer Liege, während der Arzt das starre, etwa dreißig Zentimeter lange Proktoskop einführt. Hier kann der Arzt zum Beispiel innere Hämorrhoiden oder Veränderungen am Enddarm erkennen.
Bei einer kompletten Darmspiegelung, der Koloskopie, erhält der Patient vor der Untersuchung meist eine leichte Beruhigungsspritze. Der Arzt führt dann das lange Endoskop in den After des Patienten ein und schiebt es durch den Darm hindurch.
Im Rahmen dieser Untersuchung kann der Arzt auch Gewebeproben entnehmen Dazu wird eine dünne Zange über das Endoskop eingeführt. Die Probe wird dann anschließend im Labor unter dem Mikroskop untersucht.
Zusätzlich zu diesen Untersuchungen kann der Arzt weitere Untersuchungen im Rahmen seiner Diagnostik durchführen. Dazu zählen zum Beispiel eine bestimmte Röntgenuntersuchung mit Kontrastmittel vom Enddarm oder auch eine Ultraschalluntersuchung
Auch der Druck im Bereich des Schließmuskels kann gemessen werden. Der Facharzt führt dazu ein Messgerät in den Enddarm des Patienten ein und kann auf diese Weise ein Messergebnis erzeugen. Um zu ermitteln, ob eventuell Nervenschäden die Inkontinenz hervorrufen, wird eine Elektro-Myographie (EMG) durchgeführt.
Diagnose bei Harninkontinenz
Anamnese und körperliche Untersuchung
Patienten mit einer Harninkontinenz werden vom Arzt ebenfalls nach den genauen Beschwerden befragt, sowie in welcher Situation der Harn abgeht. Teilweise ist ein Tagebuch für den Arzt hilfreich, in dem der Patient notiert, wann und unter welchen Umständen Harn abgegangen ist und um welche Mengen es sich handelte.
Anschließend erfolgt eine körperliche Untersuchung. Bei Männern wird diese vom Hausarzt oder einem Urologen durchgeführt, bei Frauen zusätzlich auch von einem Gynäkologen.
Weitere Untersuchungen
Frauen mit einer Blasenschwäche werden im Rahmen der Diagnostik meist auch von einem Gynäkologen untersucht. Dieser untersucht die Patienten mit den Fingern. Die Patientin muss dabei pressen, so dass der Arzt feststellen kann, ob sich durch das Pressen die Organe verschieben.
Im Rahmen der so genannten urodynamischen Diagnostik kann die Harnblase näher untersucht werden. Zusätzlich wird auch der Schließmuskel überprüft. In einigen Fällen muss auch eine Blasenspiegelung durchgeführt werden.
Bei Männern wird der Enddarm im Rahmen einer rektalen Untersuchung mit dem Finger ausgetastet, bei Frauen werden die Geschlechtsorgane von ihrem Frauenarzt untersucht. Auch eine Urinuntersuchung wird durchgeführt.
Meist erfolgt auch eine Blutabnahme. Im Rahmen einer Ultraschalluntersuchung kann der Arzt die Blase untersuchen und auch die Restharnmenge bestimmen.
Der Patient wird im Rahmen dieser Untersuchung dazu aufgefordert, die Blase zu entleeren. Anschließend macht der Arzt einen Ultraschall und kann dadurch messen, wie viel Harn sich noch in der Blase befindet. In einigen Fällen erfolgt auch noch eine Blasenspiegelung bei einem Urologen.
Therapie
Sowohl bei der Harn- als auch bei der Stuhlinkontinenz empfiehlt sich ein umfangreiches Beckenbodentraining. Nach der Entbindung erlernen die jungen Mütter diese im Rückbildungskurs bei der betreuenden Hebamme. Man kann diese Übungen jedoch auch bei einem Physiotherapeuten erlernen.
Das Beckenbodentraining stärkt die Muskulatur und schult die Wahrnehmung. Spezielle Trainingshilfen mit Biofeedback und ablesbaren Indikatoren werden wie ein Tampon eingeführt und zeigen an, in welcher Stärke die Kontraktionen erfolgen.
Um wieder die Kontrolle über die Muskulatur zu erlangen, unterstützen Kräftigungsübungen. Physiotherapeuten helfen bei den ersten Schritten, um ein Gefühl für Spannung und Anspannung zu entwickeln. Gute Methoden, um die Beckenbodenmuskulatur zu stärken:
- ein eingerolltes Handtuch auf einen Stuhl legen, daraufsetzen, beim Ausatmen den Damm anheben und beim Einatmen wieder absetzen
- mindestens sechs Mal Vagina, After und Harnröhre mit Muskelkraft öffnen und schließen
- eine Brücke machen, beim Ausatmen die Vagina schließen und die Rückenwirbel im unteren Bereich anheben, beim Einatmen die Spannung lösen
- die Kieferzone zehn Mal mit Daumen und Zeigefinger in Richtung der Mundwinkel massieren, denn eine entspannte Kiefermuskulatur bewirkt auch eine Entspannung der Beckenbodenmuskulatur
Für beide Inkontinenzformen gibt es diverse Hilfsmittel in den Sanitätshäusern zu kaufen wie zum Beispiel
- Einlagen für die Unterwäsche
- Unterlagen für die Matratze oder
- spezielle Unterwäsche
Stuhlinkontinenz
Im Falle von zu flüssigem Stuhl ist der Einsatz von Medikamenten hilfreich. Falls erforderlich, kann der unkontrollierte Stuhlabgang durch spezielle Tampons für den Analkanal verhindert werden.
Operationsmethoden
Um den Schließmuskel des Afters wiederherzustellen, gibt es verschiedene Operationsmethoden.
Analplastik
Im Rahmen einer Analplastik deckt man einen Gewebe- und Schleimhautdefekt mithilfe von Hautanteilen ab, die über Nerven verfügen. Auf diese Weise ist der Patient in der Lage wieder einen Stuhlgang zu verspüren.
Vor der Durchführung einer Analplastik erhält der Patient entweder eine Leitungsanästhesie, bei der Betäubungsmittel in die Umgebung von bestimmten Nervensträngen injiziert werden, oder eine Vollnarkose. Um den Afterschließmuskel zu rekonstruieren, nimmt man eine Eröffnung der Haut und der Schleimhaut vor.
Danach vernäht man überlagernd die Ränder des Schließmuskeldefekts. Für den Fall, dass der Schließmuskel dünner als üblich ist, näht ihn der behandelnde Chirurg ebenfalls zusammen.
In den meisten Fällen kann die Stuhlinkontinenz durch eine Analplastik wirksam behandelt werden. Es lässt sich jedoch nicht immer ausschließen, dass erneut ein ungewollter Abgang von Stuhl auftritt.
Künstlicher Schließmuskel
Bestehen größere Schäden am Schließmuskel, setzt man einen künstlichen Afterschließmuskel ein. Dabei legt man einen Ring aus Kunststoff, der eine Flüssigkeit enthält, um den After herum.
Der Inhalt dieser Manschette lässt sich mithilfe eines Systems steuern, wodurch der Druck für den Stuhlgang reduziert wird. Zu diesem Zweck wird ein Druckknopf am Hodensack oder an den Schamlippen angebracht.
Sphinkterrepair
Bei einem vorliegenden Defekt des Schließmuskels ist es mithilfe der Sphinkterrepair-Methode möglich, diesen zu vernähen. Oftmals kommt das Verfahren bei einem Riss des Muskels nach Geburten zur Anwendung.
Silikon-Injektion
Auch die Injektion von Silikon zwischen äußeren und inneren Schließmuskel stellt eine mögliche Therapie dar, die bei einer leichtgradigen Schädigung zur Anwendung kommt. Das Muskelvolumen wird erhöht und es kommt zu einer verbesserten Funktion.
Schrittmachersystem
Liegen bestimmte Nervenschäden vor, kann mitunter ein Schrittmacher sinnvoll sein, der die Spiralnerven im Kreuzbein stimuliert. Dabei testet man zunächst, ob der Schließmuskel bei der Stimulierung eines bestimmten Nervs mithilfe von Elektroden über mehr Kraft verfügt.
Ist dies der Fall, können die Elektroden im Bereich der Nerven eingesetzt werden. Verbunden werden die Elektroden mit einem Schrittmachergerät, das sich leicht am Gürtel befestigen lässt. Später kann der Schrittmacher auch in das Gesäß oder die Unterhautschicht des Bauches eingenäht werden.
Dynamische Graziloplastik
Eine weitere Operationsmethode ist die dynamische Graziloplastik, bei der der Schließmuskel mit Muskelgewebe aus dem Oberschenkel rekonstruiert wird. Dabei wird später ebenfalls ein Schrittmachersystem eingesetzt. Der Muskel wird auch bei dieser Methode unter Spannung gesetzt, damit er den After dauerhaft verschließen kann. Die sehr anspruchsvolle Operation richtet sich an die Patienten, bei denen andere chirurgische Therapien keinen Erfolg gebracht haben.
Sakralnervenstimulation
Als moderne Therapiemethode, die immer häufiger zur Anwendung kommt, gilt die Sakralnervenstimulation, die sich bereits bei der Behandlung von Harninkontinenz bewährt hat.
Durchführung der Sakralnervenstimulation
Bei der Sakralnervenstimulation handelt es sich um ein Verfahren, bei dem elektrische Impulse zur Anwendung kommen.
In den Vereinigten Staaten von Amerika und Großbritannien hat sich die Sakralnervenstimulation bereits zur Behandlung von Stuhlinkontinenz durchgesetzt, da sie bei 75-80 Prozent aller Patienten erfolgreich verläuft. In Deutschland steckt die Methode bislang noch in den Kinderschuhen und wird nur von wenigen Kliniken angeboten.
Die Sakralnervenstimulation ähnelt der Anwendung eines Herzschrittmachers. Dabei setzt man dem Patienten ein kleines elektronisches Gerät ein, das mit leichten Elektroimpulsen die Sakralnerven im Bereich des Beckenbodens stimuliert.
Zu finden sind die Sakralnerven im Kreuzbeinbereich, direkt über dem Steißbein. Diese Nerven spielen sowohl bei der Stuhlinkontinenz als auch bei der Harninkontinenz eine bedeutende Rolle.
Durch das Aussenden von elektrischen Impulsen kommt es zur Stärkung der Beckenbodenmuskulatur, wovon auch die Schließmuskelfunktion profitiert.
Die Testphase
Bevor man den Schrittmacher implantiert, führt man zunächst eine dreiwöchige Testphase durch, um die Effizienz des Gerätes zu überprüfen. Dazu werden dem Patienten Elektroden an den Sakralnerven angelegt. Auf diese Weise lässt sich ermitteln, durch welchen Nerv eine optimale Kontraktion der Muskulatur ausgelöst wird.
Für das Liefern der Elektroimpulse ist zunächst ein äußerer Impulsgeber zuständig. Während der Testphase führt der Patient zudem ein Tagebuch über seine Beschwerden. Tritt durch die Impulse tatsächlich eine Besserung der Inkontinenz ein, implantiert man den Impulsgenerator dauerhaft in der Gesäßmuskelregion.
Bevor eine Sakralnervenstimulation durchgeführt werden kann, ist es erforderlich, Krebserkrankungen oder andere Krankheiten, die für Stuhlinkontinenz verantwortlich sein könnten, auszuschließen. In den meisten Fällen ist die Sakralnervenstimulation erfolgversprechender als direkte Reparaturmaßnahmen am Schließmuskel.
Harninkontinenz
Jede Form der Blasenschwäche wird in der Regel anders behandelt. Generell gilt jedoch: durch Sport kann die Beckenmuskulatur trainiert werden, so dass es leichter ist, den Harn zu halten. Eine gesunde, ausgeglichene Ernährung und der Verzicht auf Genussmittel (Alkohol, Kaffee,...) kann sich ebenfalls positiv auswirken.
Eine Harninkontinenz kann oftmals auch medikamentös durch Hormone behandelt werden. Auch ein Toilettentraining ist hilfreich, in dem die Patienten gezielt auf die Toilette gehen.
Zu den eingesetzten Medikamenten gehören beispielsweise
- bei Dranginkontinenz Anticholinergika zur Krampflösung und zum Nachlassen des starken Harndrangs
- bei Überlaufinkontinenz Alpharezeptorblocker zur Lockerung des Blasenverschlusses und Senkung des Auslasswiderstands
- bei Reflexinkontinenz Parasympatholytika zur Hemmung der spontanen Aktivität der Harnblasenmuskulatur und Entspannung der Blase
Bei einer leichten Dranginkontinenz können
- Wärme
- Blasentees oder
- pflanzliche Mittel wie Goldrute oder Kürbis
hilfreich sein.
Auch gegen eine Überlaufinkontinenz helfen pflanzliche Medikamente mit dem Kürbisextrakt. Hier kann auch Brennnessel hilfreich sein. Liegt eine starke Prostatavergrößerung vor, muss oftmals eine Operation erfolgen oder ein Katheter gelegt werden, um den Urin über die Bauchdecke abzulassen.
Die Reflexinkontinenz wird mit speziellen Medikamenten behandelt, die eine Entspannung der Blase bewirken. Die Patienten legen sich anschließend einen Katheter, so dass die Blase entleert werden kann.
Gegen die Stressinkontinenz hilft das Beckenbodentraining. Frauen, die kürzlich entbunden haben, erlernen die Übungen im Rückbildungskurs bei der Hebamme. Der Kurs findet einige Wochen nach der Entbindung statt.
Die Beckenbodenmuskulatur kann jedoch in jedem Alter und zu jedem Zeitpunkt wieder aufgebaut und gefestigt werden. Dazu ist ein intensives - anfangs tägliches - Training notwendig. Übergewichtige Patienten müssen in jedem Fall abnehmen, um eine Beschwerdebesserung zu erreichen.
Hilft dieses Training nicht, kann auch eine Operation notwendig werden. Im Rahmen dieser Operation wird ein Band vor die Harnröhre gelegt. Dies hat zur Folge, dass die Harnblase nicht sofort nachgibt und Urin abgibt. Bei Männern gibt es auch die Möglichkeit, einen künstlichen Schließmuskel einzusetzen.
Im Handel gibt es viele verschiedene Produkte gegen Blasenschwäche zu kaufen, angefangen von Slipeinlagen bis zu Tropfenfängern für Männer. Wem der Gang in die Apotheke zu unangenehm ist, für den gibt es im Internet Anbieter mit diskretem Bringdienst.
Sanfte Therapie mit Elektrostimulation
Je nach Ausprägung der Blasenschwäche kommen verschiedene Therapiegeräte zum Einsatz. Die Elektrostimulation arbeitet mit Reizstrom über Elektroden und ist ein sanfte Methode zur Kräftigung der Beckenbodenmuskulatur. Moderne Geräte kommen auch ohne Elektroden aus.
Die Elektrostimulation wird besonders häufig zur Behandlung der Dranginkontinenz angewendet, wobei Einführelektroden über den unteren Rücken stimulierend auf die Sakralnerven einwirken. Elektrotherapiegeräte werden mittlerweile von den Krankenkassen als Hilfsmittel anerkannt. Der Arzt kann diese Geräte per Rezept verordnen.
Operation
Bleiben alle Behandlungsmaßnahmen erfolglos, kann eine TVT-Operation (Tension-free Vaginal Tape) die Harnblasenschwäche beseitigen, indem ein Kunststoffband vor der Harnröhre platziert wird. Dieses Band wirkt stärkend, gibt auch bei größeren Belastungen nicht gleich nach und regt die Produktion des Bindegewebes an.
TVT-Eingriffe reduzieren die Beschwerden bei 10 Prozent der Patientinnen deutlich, bei 90 Prozent der Betroffenen kann eine komplette Heilung erzielt werden. Diese Operationsmethode ist unkompliziert, dauert etwa 30 Minuten und kann bei lokaler Betäubung erfolgen.
TVT-Operationen werden ambulant oder stationär durchgeführt. Schon kurz nach dem Eingriff fühlen sich die Patientinnen wieder fit.
Schwache Blasen können mit einem Gel-Polster gestützt werden
Im DRK-Krankenhaus Chemnitz-Rabenstein wurde eine neue Methode der Inkontinenzbehandlung eingeführt. Hierbei handelt es sich um ein Gel namens Bulkamid, das rund um den Schließmuskel gespritzt wird. Das Gel besteht zu 97,5 Prozent aus Wasser und zu 2,5 Prozent aus Polyacrylamid.
Durchführung
Der Eingriff selbst wird unter Vollnarkose oder auch unter örtlicher Betäubung durchgeführt und beinhaltet als ersten Schritt der Operation das Einbringen eines Spezialgerätes. Dieses besteht aus mehreren winzigen Kanälen und einer Mini-Kamera, die es dem Operateur erlaubt zielgenau das Gel-Polster einzuspritzen.
In einem Arbeitsgang wird das farblose und ungiftige Gel an drei Stellen rund um den Schließmuskel und den Blasenhals eingebracht. Knapp zehn Minuten dauert dieser Eingriff, der übrigens von den Krankenkassen bezahlt wird. Nach dem Einspritzen des Gels baut dieses ein künstliches Polster um das Gewebe auf und strafft dadurch die Harnröhre.
Durch diese Stabilisation kann dann die Muskelbewegung deutlich besser funktionieren und sich die Blase komplett leeren. Letzteres ist wichtig, um ein ständiges Tröpfeln des Urins zu vermeiden.
Für wen ist die Behandlung geeignet?
Ob man selbst für das Gel-Polster geeignet ist, sollte man mit seinem Arzt eingehend besprechen. Grundsätzlich sollte man sich jedoch mit zunehmendem Alter oder nach jeder Geburt darum kümmern, die Blase an ihrem Platz zu halten. Beckenbodengymnastik ist hier eine gute Methode, die schon so manche Inkontinenz unterbinden oder dann doch zumindest mildern konnte.
Tipps für den Alltag
Blasen-Tagebuch
Ein sogenanntes Blasen-Tagebuch kann Frauen bei der Überprüfung der Inkontinenzstärke und beim Entleerungsverhalten unterstützen. Dabei wird über mehrere Tage aufgeschrieben, wie hoch die Trinkmengen sind, und welche Art Getränke zu welcher Uhrzeit konsumiert werden.
Auch die Anzahl der Toilettengänge, die Urinmenge und die Häufigkeit des unfreiwilligen Harnabgangs lassen sich im Protokoll festhalten. Diese Dokumentationen sind wichtige Hinweise für den Arzt, um die richtige Behandlungsform zu wählen.
Ernährungsumstellung
Übergewicht belastet die Beckenbodenmuskulatur zusätzlich und begünstigt die Belastungsinkontinenz. Bei einer Ernährungsumstellung kann ein versierter Ernährungsberater ein Konzept zur nachhaltigen Gewichtsreduktion entwickeln und gleichzeitig sinnvolle Bewegungsprogramme empfehlen.
Locker sitzende Kleidung
Bei häufigem Harndrang ist auch ein entsprechendes Outfit hilfreich. Statt Gürtel und Knopfleisten sind Hosen mit einfachen Reißverschlüssen oder Röcke mit elastischem Gummizug empfehlenswert. Locker sitzende Kleidung ist sinvoller als einengende.
Wichtig: Die Trinkmenge sollte trotz Angst vor unkontrolliertem Urinabgang niemals reduziert werden, denn eine ausreichende Flüssigkeitszufuhr ist für den gesamten Organismus unabdingbar. Bei einem Flüssigkeitsmangel drohen Kopfschmerzen, Schwindel und erhebliche Konzentrationsstörungen.
Vorbeugung
Frauen, die gerade entbunden haben, sollten konsequent ihr Beckenbodentraining betreiben, um nicht unter Inkontinenz zu leiden. Diese Übungen können von jedem erlernt werden und zu jeder Zeit angewendet werden.
Auch noch Jahre nach einer Entbindung helfen sie, den Beckenboden zu stärken. Entsprechende Übungen gibt es selbstverständlich auch für Männer.
Mehr zum Thema im Internet
-
Medizinische Kontinenzgesellschaft Österreich
![]() Website der Medizinischen Kontinenzgesellschaft Österreich. Mit Informationen und Hilfe bei Inkontinenz.
Website der Medizinischen Kontinenzgesellschaft Österreich. Mit Informationen und Hilfe bei Inkontinenz.
-
Inkontinenz Selbsthilfe e.V.
![]() Selbsthilfegruppe und Informationen Online zum Tabuthema Inkontinenz - Bettnässen. Forum zum Erfahrungs- und Gedankenaustausch.
Selbsthilfegruppe und Informationen Online zum Tabuthema Inkontinenz - Bettnässen. Forum zum Erfahrungs- und Gedankenaustausch.
Passend zum Thema
![Beckenbodenschwäche - Wie kommt es dazu und was kann man dagegen tun?]() Beckenbodenschwäche - Wie kommt es dazu und was kann man dagegen tun?
Beckenbodenschwäche - Wie kommt es dazu und was kann man dagegen tun?![Die Harnblase - Zum Aufnehmen, Zwischenspeichern und Entleeren von Urin]() Die Harnblase - Zum Aufnehmen, Zwischenspeichern und Entleeren von Urin
Die Harnblase - Zum Aufnehmen, Zwischenspeichern und Entleeren von Urin![Wirkung des Trainings und bei welchen Beschwerden eine Beckenbodengymnastik hilfreich ist]() Wirkung des Trainings und bei welchen Beschwerden eine Beckenbodengymnastik hilfreich ist
Wirkung des Trainings und bei welchen Beschwerden eine Beckenbodengymnastik hilfreich ist![Magen-Darm-Beschwerden und Verdauungsstörungen - Ursachen, Symptome und Behandlung]() Magen-Darm-Beschwerden und Verdauungsstörungen - Ursachen, Symptome und Behandlung
Magen-Darm-Beschwerden und Verdauungsstörungen - Ursachen, Symptome und Behandlung![Nyktorie - Ursachen und Behandlung]() Nyktorie - Ursachen und Behandlung
Nyktorie - Ursachen und Behandlung
- Beckenbodentraining für Männer, Urban & Fischer, 2003, ISBN 3437451863
- Blasenschwäche bei der Frau, Piper, Mchn., 1994, ISBN 3492120865
- Die anale Kontinenz und ihre Wiederherstellung, Urban u. Fischer, Mchn., 1984, ISBN 3541120010
- Die Harninkontinenz beim Mann, Pflaum, 2002, ISBN 3790508721
- Erfolgreiche Hilfen gegen Harninkontinenz, Trias, 2003, ISBN 3830430140
- Inkontinenz, Govi-Verlag, 1996, ISBN 3774105472
- Inkontinenz und Beckenbodendysfunktion, Urban & Fischer Verlag, 2002, ISBN 3861266210
- Kinderchirurgie. Leben mit Inkontinenz, Thieme, Stgt., 1992, ISBN 3137433010
- Patientenratgeber Blasenstörungen bei Erwachsenen und Kindern, Springer-Verlag Berlin Heidelberg, 2000, ISBN 3540665358
- Praxishandbuch Pflege bei Inkontinenz, Urban & Fischer Verlag, 1999, ISBN 3437263501
- Praxisratgeber Harninkontinenz, Uni-Med, Bremen, 2004, ISBN 3895994774
- So bleibt der Beckenboden fit. Inkontinenz wirkungsvoll vorbeugen und behandeln, Verlag im Kilian, 2001, ISBN 3932091574
- Was tun bei Blasenschwäche?, Trias, 1996, ISBN 3893737227
- Wirksame Hilfe bei Inkontinenz, Midena, 1999, ISBN 3310004325
- Gesundheits- und Krankheitslehre: Lehrbuch für die Gesundheits-, Kranken- und Altenpflege, Springer Medizin Verlag, 2013, ISBN 9783642369834
- Medizinwissen von A-Z: Das Lexikon der 1000 wichtigsten Krankheiten und Untersuchungen, MVS Medizinverlage Stuttgart, 2008, ISBN 3830434545
- Lexikon der Krankheiten und Untersuchungen, Thieme Verlagsgruppe, 2008, ISBN 9783131429629
- Netter's Innere Medizin, Thieme Verlagsgruppe, 2000, ISBN 3131239611
- Innere Medizin 2019, Herold, 2018, ISBN 398146608X
- Innere Medizin 2020, Herold, 2019, ISBN 3981466098
- Repetitorium für die Facharztprüfung Innere Medizin: Mit Zugang zur Medizinwelt, Urban & Fischer Verlag/Elsevier GmbH, 2017, ISBN 3437233165
- Praxisleitfaden Allgemeinmedizin: Mit Zugang zur Medizinwelt (Klinikleitfaden), Urban & Fischer Verlag/Elsevier GmbH, 2017, ISBN 3437224476
- Grundwissen Medizin: für Nichtmediziner in Studium und Praxis, UTB GmbH, 2017, ISBN 3825248860
Unsere Artikel werden auf Grundlage fundierter wissenschaftlicher Quellen sowie dem zum Zeitpunkt der Erstellung aktuellsten Forschungsstand verfasst und regelmäßig von Experten geprüft. Wie wir arbeiten und unsere Artikel aktuell halten, beschreiben wir ausführlich auf dieser Seite.
-
![Inkontinenz]() Inkontinenz, Schlütersche Verlag, 1991, ISBN 3877063292
Inkontinenz, Schlütersche Verlag, 1991, ISBN 3877063292 -
![Die weibliche Harninkontinenz]() Die weibliche Harninkontinenz, Springer Verlag, 2004, ISBN 3540413146
Die weibliche Harninkontinenz, Springer Verlag, 2004, ISBN 3540413146 -
![Pflege Inkontinenter]() Pflege Inkontinenter, Schlütersche, 1997, ISBN 3877069533
Pflege Inkontinenter, Schlütersche, 1997, ISBN 3877069533 -
![Vaginale Schlingenplastik mittels InTac™ bei weiblicher Stressharninkontinenz]() Vaginale Schlingenplastik mittels InTac™ bei weiblicher Stressharninkontinenz, wvb - Wissenschaftlicher Verlag Berlin, 2002, ISBN 3932089960
Vaginale Schlingenplastik mittels InTac™ bei weiblicher Stressharninkontinenz, wvb - Wissenschaftlicher Verlag Berlin, 2002, ISBN 3932089960 -
![Kein Coverbild vorhanden]() Blasenleiden bei Frauen, Trias Verlag, 1990, ISBN 3893731202
Blasenleiden bei Frauen, Trias Verlag, 1990, ISBN 3893731202 -
![Kein Coverbild vorhanden]() Harninkontinenz und Senkungsbeschwerden der Frau, Pflaum, 1994, ISBN 3790506621
Harninkontinenz und Senkungsbeschwerden der Frau, Pflaum, 1994, ISBN 3790506621 -
![Harninkontinenz ist überwindbar. Übungen für den Beckenboden]() Harninkontinenz ist überwindbar. Übungen für den Beckenboden, TRIAS, Stgt., 1991, ISBN 3893731644
Harninkontinenz ist überwindbar. Übungen für den Beckenboden, TRIAS, Stgt., 1991, ISBN 3893731644 -
![Inkontinenz verstehen]() Inkontinenz verstehen, Reinhardt, München, 1999, ISBN 3497012890
Inkontinenz verstehen, Reinhardt, München, 1999, ISBN 3497012890 -
![Inkontinenz]() Inkontinenz, Huber, Bern, 2001, ISBN 3456833512
Inkontinenz, Huber, Bern, 2001, ISBN 3456833512 -
![Kein Coverbild vorhanden]() Blasenschwäche - Inkontinenz nach Hildegard von Bingen : Anwendung mit ausgewählten Halbedelsteinen, Berger Wien, ISBN 3900113041
Blasenschwäche - Inkontinenz nach Hildegard von Bingen : Anwendung mit ausgewählten Halbedelsteinen, Berger Wien, ISBN 3900113041 -
![Kein Coverbild vorhanden]() Vom Drang zur Pein, Ehrenwirth, 1992, ISBN 3431032125
Vom Drang zur Pein, Ehrenwirth, 1992, ISBN 3431032125 -
![Kein Coverbild vorhanden]() Stuhlinkontinenz, Barth, Leipzig, 1991, ISBN 3335003020
Stuhlinkontinenz, Barth, Leipzig, 1991, ISBN 3335003020 -
![Pflegekonzepte, Bd.2, Selbstkonzept, Selbstpflegedefizit, Immobilität, Ermüdung/Erschöpfung, Schlafstörungen, Inkontinenz]() Pflegekonzepte, Bd.2, Selbstkonzept, Selbstpflegedefizit, Immobilität, Ermüdung/Erschöpfung, Schlafstörungen, Inkontinenz, Huber, Bern, 1999, ISBN 3456830505
Pflegekonzepte, Bd.2, Selbstkonzept, Selbstpflegedefizit, Immobilität, Ermüdung/Erschöpfung, Schlafstörungen, Inkontinenz, Huber, Bern, 1999, ISBN 3456830505